Время лечения инсульта в стационаре. Сколько лежат в больнице с инсультом — этапы и лечение. Лечение ишемического инсульта
сайт – медицинский портал о сердце и сосудах. Здесь вы найдете информацию о причинах, клинических проявлениях, диагностике, традиционных и народных методах лечения кардиологических болезней взрослых и детей. А также о том, как сохранить сердце здоровым, а сосуды – чистыми до самых преклонных лет.
Не используйте информацию размещенную на сайте без предварительной консультации с вашим врачом!
Авторы сайта – практикующие врачи-специалисты. Каждая статья – это концентрат их личного опыта и знаний, отточенных годами учебы в ВУЗе, полученных от коллег и в процессе последипломной подготовки. Они не только делятся уникальной информацией в статьях, но и ведут виртуальный прием – отвечают на вопросы, которые вы задаете в комментариях, дают рекомендации, помогают разобраться в результатах обследований и назначениях.
Все, даже очень трудные для понимания темы изложены простым, понятным языком и рассчитаны на читателей без медицинской подготовки. Для вашего удобства все темы разделены на рубрики.
Аритмия
По данным Всемирной Организации Здравоохранения, аритмиями – нарушениями ритма сердечных сокращений, страдает более 40% людей старше 50 лет. Впрочем, не только они. Этот коварный недуг выявляют даже у детей и нередко – на первом-втором году жизни. Чем же он коварен? А тем, что иногда маскирует под болезни сердца патологии других жизненно-важных органов. Еще одна неприятная особенность аритмии – скрытность протекания: пока болезнь не зайдет слишком далеко, вы можете о ней не догадываться…
- как выявить аритмию на ранней стадии;
- какие ее формы наиболее опасны и почему;
- когда больному достаточно , а в каких случаях не обойтись без операции;
- как и сколько с живут с аритмией;
- какие приступы нарушения ритма требуют немедленного вызова скорой, а при каких достаточно принять таблетку успокоительного.
А также всё о симптомах, профилактике, диагностике и лечении различных видов аритмий.
Атеросклероз
О том, что главную роль в развитии атеросклероза играет избыток холестерина в пище, пишут во всех газетах, но почему тогда в семьях, где все питаются одинаково, часто заболевает только кто-то один? Атеросклероз известен более века, но многое в его природе так и осталось неразгаданными. Повод ли это отчаиваться? Конечно, нет! Специалисты сайт рассказывают, каких успехов в борьбе с этим недугом достигла современная медицина, как его предотвратить и чем эффективно лечить.
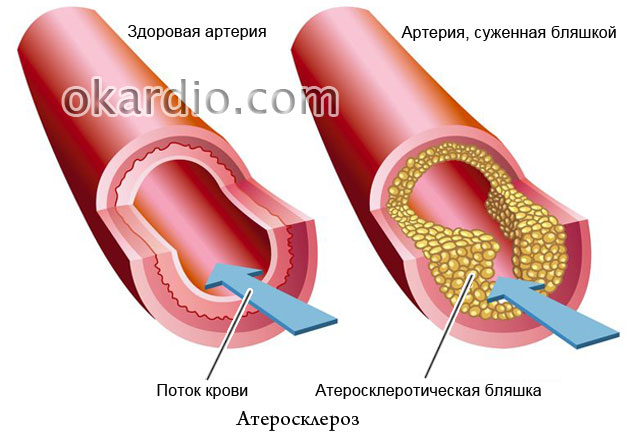
- почему маргарин вреднее сливочного масла для людей с поражением сосудов;
- и чем он опасен;
- почему не помогают бесхолестериновые диеты;
- от чего придется отказаться на всю жизнь больным с ;
- как избежать и сохранить ясность ума до глубокой старости.
Болезни сердца
Помимо стенокардии, гипертонии, инфаркта миокарда и врожденных пороков сердца существует масса других кардиологических недугов, о которых многие никогда не слышали. Знаете ли вы, например, что – не только планета, но и диагноз? Или о том, что в сердечной мышце может вырасти опухоль? Об этих и других болезнях сердца взрослых и детей рассказывает одноименная рубрика.
- и как оказать неотложную помощь больному в этом состоянии;
- какую и что делать, чтобы первая не перешла во вторую;
- почему сердце алкоголиков увеличивается в размере;
- чем опасен пролапс митрального клапана;
- по каким симптомам можно заподозрить у себя и своего ребенка заболевание сердца;
- какие кардиологические недуги больше угрожают женщинам, а какие – мужчинам.

Болезни сосудов
Сосуды пронизывают всё тело человека, поэтому симптомы их поражения очень и очень разнообразны. Многие сосудистые недуги на первых порах мало беспокоят больного, но приводят к грозным осложнениям, инвалидности и даже смерти. Может ли человек без медицинского образования выявить у себя патологию сосудов? Безусловно, да, если будет знать их клинические проявления, о которых расскажет эта рубрика.
Кроме того, здесь содержится информация:
- о медицинских препаратах и народных средствах для лечения сосудов;
- о том, к какому врачу обращаться при подозрении на сосудистые проблемы;
- какие патологии сосудов смертельно опасны;
- от чего вздуваются вены;
- как сохранить здоровье вен и артерий на всю жизнь.
Варикоз
Варикоз (варикозное расширение вен) – заболевание, при котором просветы некоторых вен (ног, пищевода, прямой кишки и т. д.) становятся слишком широкими, что приводит к нарушению кровотока в пораженном органе или части тела. В запущенных случаях этот недуг излечивается с огромным трудом, однако на первой стадии его вполне можно обуздать. Как это сделать, читайте в рубрике «Варикоз».
 Нажмите на фото для увеличения
Нажмите на фото для увеличения
Также из нее вы узнаете:
- какие существуют мази для лечения варикоза и которая из них эффективнее;
- почему некоторым больным варикозным расширением вен нижних конечностей врачи запрещают бегать;
- и кому оно грозит;
- как укрепить вены народными средствами;
- как избежать образования тромбов в пораженных венах.
Давление
– настолько распространенный недуг, что многие считают его… нормальным состоянием. Отсюда и статистика: только 9% людей, страдающих высоким давлением, держат его под контролем. А 20% гипертоников и вовсе считают себя здоровыми, поскольку у них болезнь протекает бессимптомно. Но риск получить инфаркт или инсульт от этого не меньше! хоть и менее опасно, чем высокое, но тоже доставляет массу проблем и грозит серьезными осложнениями.

Кроме того, вы узнаете:
- как «обмануть» наследственность, если оба родителя страдали гипертонией;
- как помочь себе и близким при гипертоническом кризе;
- отчего повышается давление в молодом возрасте;
- как держать давление под контролем без лекарств, употребляя лечебные травы и определенные продукты.
Диагностика
В рубрике, посвященной диагностике болезней сердца и сосудов, собраны статьи о видах обследования, которые проходят кардиологические больные. А также о показаниях и противопоказаниях к ним, толковании результатов, эффективности и порядке проведения процедур.
Еще вы найдете здесь ответы на вопросы:
- какие виды диагностических исследований должны проходить даже здоровые люди;
- зачем назначают ангиографию тем, кто перенес инфаркт миокарда и инсульт;

Инсульт
Инсульт (острое нарушение мозгового кровообращения) стабильно входит в десятку самых опасных заболеваний. Наибольшему риску его развития повержены люди старше 55 лет, гипертоники, курильщики и те, кто страдает от депрессии. Оказывается, оптимизм и добродушие снижают риск инсультов почти в 2 раза! Но есть и другие факторы, которые эффективно помогают его избежать.
Рубрика, посвященная инсультам, рассказывает о причинах, видах, симптоматике и лечении этой коварной болезни. А также – о мерах реабилитации, которые помогают восстановить утраченные функции тем, кто ею переболел.

Кроме того, отсюда вы узнаете:
- о различии клинических проявлений инсультов у мужчин и женщин;
- о том, что такое предынсультное состояние;
- о народных средствах для лечения последствий инсультов;
- о современных методиках быстрого восстановления после перенесенного инсульта.
Инфаркт
Инфаркт миокарда принято считать болезнью пожилых мужчин. Но самую большую опасность он представляет всё же не для них, а для людей трудоспособного возраста и женщин старше 75 лет. Именно в этих группах показатели смертности самые высокие. Впрочем, расслабляться не стоит никому: сегодня инфаркты настигают даже молодых, спортивных и здоровых. Точнее, недообследованных.
В рубрике «Инфаркт» специалисты рассказывают обо всём, что важно знать каждому, кто хочет избежать этого недуга. А те, кто уже перенес инфаркт миокарда, найдут здесь много полезных советов по лечению и реабилитации.

- о том, под какие заболевания иногда маскируется инфаркт;
- как оказать неотложную помощь при острой боли в области сердца;
- о различиях в клинике и протекании инфаркта миокарда у мужчин и женщин;
- о противоинфарктной диете и безопасном для сердца образе жизни;
- о том, почему заболевшего инфарктом необходимо доставить к врачу в течение 90 минут.
Нарушения пульса
Говоря о нарушениях пульса, мы обычно имеем в виду его частоту. Однако врач оценивает не только скорость сердцебиений больного, но и другие показатели пульсовой волны: ритм, наполнение, напряжение, форму… Римский хирург Гален в свое время описал целых 27 его характеристик!

Изменение отдельных параметров пульса отражает состояние не только сердца и сосудов, но и других систем организма, например, эндокринной. Хотите узнать об этом больше? Читайте материалы рубрики.
Здесь же вы найдете ответы на вопросы:
- почему при жалобах на нарушения пульса вас могут направить на обследование щитовидной железы;
- может ли замедление частоты сердечных сокращений (брадикардия) стать причиной остановки сердца;
- о чем говорит и чем оно опасно;
- как взаимосвязаны частота пульса и скорость сжигания жира при похудении.
Операции
Многие болезни сердца и сосудов, которые еще 20–30 лет назад обрекали людей на пожизненную инвалидность, сегодня успешно излечиваются. Как правило, хирургически. Современная кардиохирургия спасает даже тех, кому еще недавно не оставляли никаких шансов на жизнь. А большинство операций проводятся теперь через крохотные проколы, а не разрезы, как раньше. Это не только дает высокий косметический эффект, но и намного легче переносится. А также сокращает время послеоперационной реабилитации в несколько раз.
В рубрике «Операции» вы найдете материалы о хирургических методах лечения варикозного расширения вен, шунтировании сосудов, установке внутрисосудистых стентов, протезировании сердечных клапанов и многое другое.
А также узнаете:
- какая методика не оставляет шрамов;
- как операции на сердце и сосудах влияют на качество жизни больного;
- в чем различия операций и сосудов;
- при каких заболеваниях проводится и какова продолжительность здоровой жизни после него;
- что лучше при болезнях сердца – лечиться таблетками и уколами или сделать операцию.

Остальное
В «Остальное» вошли в материалы, которые не соответствуют тематике других рубрик сайта. Здесь собрана информация о редких кардиологических недугах, о мифах, заблуждениях и интересных фактах, касающихся здоровья сердца, о непонятных симптомах их значении, о достижениях современной кардиологии и многом другом.
- об оказании первой помощи себе и другим в различных неотложных состояниях;
- о ребенка;
- об острых кровотечениях и методах их остановки;
- о и пищевых привычек;
- о народных методах укрепления и оздоровления сердечно-сосудистой системы.

Препараты
«Препараты» – пожалуй, важнейшая рубрика сайта. Ведь самая ценная информация о болезни – как ее лечить. Мы не приводим здесь волшебных рецептов по излечению тяжелых недугов одной таблеткой, мы честно и правдиво рассказываем о препаратах всё, как есть. Чем они хороши и чем плохи, кому показаны и противопоказаны, чем отличаются от аналогов и как воздействуют на организм. Это не призывы к самолечению, это необходимо для того, чтобы вы хорошо владели «оружием», которым вам предстоит сражаться с болезнью.

Здесь вы найдете:
- обзоры и сравнение групп препаратов;
- информацию о том, что можно принимать без назначения врача, а что ни в коем случае нельзя;
- перечень оснований для выбора того или иного средства;
- сведения о дешевых аналогах дорогостоящих импортных лекарств;
- данные о побочных эффектах сердечных препаратов, о которых умалчивают производители.
И еще много-много важного, полезного и ценного, что сделает вас здоровее, сильнее и счастливее!
Пусть ваше сердце и сосуды всегда будут здоровыми!
Инна Наумова , Женщина, 68 лет
Здравствуйте! Обращается к вам жительница города Новотроицка Оренбургской области. Мое обращение связано с необходимостью выяснить сроки стационарного лечения обширного ишемического инсульта с отеком головного мозга, парализацией левой части тела. Именно с таким диагнозом была доставлена моя мама, Наумова Надежда Федоровна, 68 лет, 04.02.201 года, в ГАУЗ "Больницу скорой медицинской помощи города Новотроицка". В ходе беседы с лечащим врачом, мне было сказано, что в стационаре данного медицинского учреждения моя мама пробудет только 16 дней со дня поступления. Я считаю, что специалистом срок назван не корректно, так как время нахождения больной матери на стационарном лечении слишком короткий и подходит для других категорий инсульта без поражения жизненно важных органов и системы кровообращения головного мозга. Ответьте, пожалуйста, сколько дней должна находиться на лечении моя мама, Наумова Надежда Федоровна? На какие документы я могу сослаться при разговоре с лечащим врачом? Может ли лечебное учреждение отказать в продлении срока лечения до 21 дня? С уважением, Наумова Инна Александровна
Инна Александровна, здравствуйте. По существу. Вопрос о сроках нахождения в стационаре больше юридический, чем лечебный. И, возможно, в разных регионах и разных типах лечебных учреждений эти сроки могут отличаться. Если у Вас возникло недоверие к словам лечащего доктора, то можно подойти к заместителю главного врача больницы и попросить ответить на вопросы, которые Вы адресовали мне. Из практики. Срок нахождения в стационаре не зависит от тяжести . Дело в том, что возникшие нарушения (движений, речи, глотания) будут восстанавливаться долго, возможно несколько месяцев, а могут и не восстановиться. Поэтому требовать от врачей «вылечить» данные нарушения – требовать невозможного. Задерживают больных в стационаре, если есть состояние, угрожающее жизни. Такие, как развившийся инфаркт, если держится высокая температура или высокий уровень сахара крови… Очень часто родственникам больного кажется очень важным продлить срок пребывания в больнице. Но, как правило, состояние больного остается примерно одинаковым и через 2, и через 3, и через 4 недели. Поэтому, выпишут больного чуть раньше или позже – вопрос, на самом деле, не такой уж принципиальный. Личное мнение. Думаю, что наибольшую пользу тяжело больному человеку принесет доброжелательное и взаимно уважительное общения врача и родственников. Основной вопрос для тех и других должен быть – как помочь пациенту выздороветь. Врач обладает большими знаниями и опытом в этих вопросах. Поэтому, лучшее, что Вы можете сделать, это спросить: «Доктор, чем мы можем помочь?» Помните, что это не консультация, а моё мнение по поводу Вашего письма. С уважением Николай Николаевич
Инсульт является одной из самых распространённых патологий сердечнососудистой системы, его частота возникновения более чем в 2 раза превышает диагностирование инфаркта миокарда. Ежегодно с таким диагнозом попадают в больницы порядка 6млн людей.
Риск возникновения инсульта увеличивается в пожилом возрасте, после 55 лет, но, к сожалению, существует тенденция к омоложению патологии и нередко подобный диагноз слышат люди, не достигшие и 40 лет.
Заболевание характеризуется острым нарушением кровообращения в головном мозге, что сопровождается отмиранием нервных клеток и возникновением проблем с теми или иными функциями организма.
- Вся информация на сайте носит ознакомительный характер и НЕ ЯВЛЯЕТСЯ руководством к действию!
- Поставить ТОЧНЫЙ ДИАГНОЗ Вам может только ВРАЧ!
- Убедительно просим Вас НЕ ЗАНИМАТЬСЯ самолечением, а записаться к специалисту !
- Здоровья Вам и Вашим близким!
Геморрагический инсульт
В зависимости от причины, из-за которой возникло заболевание, его подразделяют на два типа:
- геморрагический;
- ишемический.
Геморрагический инсульт возникает, когда сосуд в головном мозге разрывается и происходит кровоизлияние в его полость. На долю этого вида инсульта припадает порядка 10-15% всех диагностированных случаев.
Причин проявления патологии много, главными из них считаются:
- гипертония (высокое кровяное давление);
- амилоидная ангиопатия;
- васкулит;
- аневризм (тонкие места в стенках сосудов, способные к прорыванию);
- тромбофилия и др.
Наряду с различными патологическими процессами, которые могут стать причиной развития инсульта, на долю гипертонии припадает близко 70% от всех случаев, 20% сопровождается артериальным аневризмом и лишь оставшиеся 10% возникают по ряду других изменений.
Геморрагический инсульт имеет два вида кровоизлияния:
- внутримозговое, в таком случае кровь из сосудов попадает в окружающие ткани, кровоснабжение мозга нарушается, и соответственно его клетки перестают функционировать в полном объёме;
- субаранхоидальное кровоизлияние, такой тип заключается в проникновении крови между черепом и поверхностью мозга, основной его причиной становится разрыв аневризмы.
Главными симптомами патологии являются:
- сильная головная боль;
- тошнота, сопровождающаяся рвотой;
- головокружения вплоть до потери сознания.
Очаговые проявления зависят от места локализации возникшей гематомы, чаще всего наблюдаются нарушения:
- памяти;
- чувствительности конечностей;
- речи;
- психические расстройства.
Ишемический инсульт
Этот тип патологии возникает в результате закупорки тромбом кровеносного сосуда, из-за чего наступает ишемия (недостаточный кровоток в мозге). Нарушение кровотока приводит к моментальной нехватке кислорода и необратимые процессы в мозговых клетках начинают происходить в течение считанных минут.
Ишемический тип диагностируется в большинстве случаев, в процентном соотношении он встречается в 85-90%.
Ишемический инсульт также имеет свои виды:
Основными причинами патологического процесса считаются:
- атеросклеротические и атеротромботические стенозы;
- кардиогенная эмболия;
- артериальная эмболия;
- расслоение стенок артерий;
- реже рубцы и воспалительные процессы в сосудах.
Догоспитальный этап лечения
Опасность инсульта заключается в молниеносном поражении жизненно важных функций организма и без своевременной медицинской помощи, больной может получить инвалидность, и даже не исключён летальный исход. По этой причине важным этапом в спасении жизни пациента является догоспитальное лечение.
Внимание! От скорости и эффективности оказания первой медицинской помощи зависит дальнейшая жизнь больного.
Поэтапные действия до приезда скорой помощи:
- поместить больного в горизонтальное положение, на спину, при этом максимально следить за тем, чтоб голова оставалась без лишних движений;
- освободить человека от стесняющей одежды, особенно это касается ворота рубашки и ремня на брюках;
- обеспечить максимальный поток свежего воздуха в помещение;
- если у больного открылась рвота, аккуратно повернуть голову набок, для того чтоб рвотные массы не попали в дыхательные пути;
- измерить давление, если оно повышено, дать пациенту лекарство для его снижения, когда такового под рукой не оказалось, опустить ноги в таз с горячей водой.
По прибытии медицинской бригады, первое, что ими предпринимается - это максимально быстрая транспортировка больного в стационар, в палату интенсивной терапии или реанимацию. В период транспортировки важно не допустить колебаний пациента и возникновения толчков, например, во время езды.
Все больные должны быть госпитализированы, официальных противопоказаний для этого нет, но существуют медико-социальные ограничения, на которые может опираться врач:
- глубокая кома;
- выраженные ранее психические изменения при повторном кровоизлиянии;
- терминальная стадия рака.
Других ограничений, касательно возраста или позднее обращение после проявления первых клинических симптомов - нет!
Главной целью догоспитального этапа является стабилизация нарушенных жизненно важных функций организма до момента прибытия в медицинское учреждение.
К таким функциям можно отнести:
- восстановления и поддержания дыхания;
- коррекция внутричерепного давления;
- максимальное уменьшение отёчности мозга;
- поддержание обмена глюкозы.
Экстренная диагностика в условиях стационара
Из диагностических мероприятий выполняется в срочном порядке компьютерная томография, возможна доплерография для оценки скорости движения крови по сосудам и выявлении степени стеноза.
Параллельно с начатым лечением проводят дополнительные исследования:
- общий анализ крови с обязательным подсчётом тромбоцитов;
- лабораторное исследование на уровень глюкозы в крови;
- рентгенография грудной клетки;
- биохимический анализ крови с определением уровня мочевины и креатинина.
В зависимости от вида инсульта может быть дополнительно назначена ангиография для определения размера гематомы и точного места её локализации для дальнейшего проведения оперативного вмешательства, а также артериография.
Этап интенсивной терапии
Лечение в условиях интенсивной терапии проходит, как правило, в течение первых трёх недель. В этот период основные мероприятия направлены на недопущения различных соматических осложнений в результате недостаточного функционирования головного мозга.
Основные мероприятия:
- поддержания поступления достаточного количества кислорода;
- контроль артериального давления;
- коррекция сердечнососудистой системы;
- контроль гомеостаза и функции глотания (при дисфагии устанавливается зонд);
- отслеживание нормальной работы мочевого пузыря и ЖКТ;
- массаж конечностей.
Если больной находится в крайне тяжёлом состоянии, его переворачивают сбоку на бок через каждые два часа, кожные покровы протираются камфорным спиртом не реже двух раз в сутки. Полость рта и носа промывается настоем ромашки не реже чем четыре раза в сутки, а также вводится жидкость в организм из расчёта тридцать миллилитров на один килограмм от массы тела.
Медикаментозная, базисная терапия включает в себя:
- Подачу кислородоуглеводной смеси через нос;
- Постановку воздухоотвода и устранения возможного западения языка;
- При высоком артериальном давлении препараты для лечения инсульта в стационаре должны включать: эуфиллин, клофелин, магнезию;
- Если давление понижено, назначают: мезатон, строфантин, эфедрин. При неэффективности этих препаратов курс лечения меняют на приём допамина параллельно с корикостероидными медикаментами, например, преднизолона или кордкамина;
- Для защиты мозговой деятельности применяют: церебролизин, пирацетам, макродент и витамин В6;
- Для устранения отёка мозга назначают: глицерол, лазикс, фуросемид (мочегонные средства назначаются с особой осторожностью, строго по назначению врача). Седуксен и кортикостероиды (дексон) для защиты мембраны мозга.
Дифференцированное лечение инсульта в стационаре
Такие меры терапии применяются параллельно с базовым лечением, но зависят от вида инсульта. Здесь важен индивидуальный подход, так как ишемический и геморрагический инсульт имеют различные причины возникновения, особенности течения и один вид лечения для каждого из них не подойдёт.
При геморрагическом инсульте назначают:
При этом виде патологии часто прибегают к хирургическому вмешательству, целью которого является удаление гематомы. Но произвести операцию можно не всем лицам, а лишь молодого и среднего возраста с латеральными формами гематом.
Показаниями к проведению оперативного вмешательства, как правило, становятся:
- сдавливание гематомой мозга;
- отсутствие должного результата от консервативного лечения;
- отрицательное воздействие гематомы на церебральный кровоток;
- опасность прорыва очага кровоизлияния.
Цены лечения инсульта в стационаре напрямую зависят от сложности патологического процесса и требуемого вида терапии.
Что делать после выписки?
Восстановительный период после инсульта по прибытии домой достаточно длительный кропотливый.
Здесь существует три варианта продолжения реабилитационного периода, всё зависит от финансовой возможности семьи пациента и общего состояния больного:
| Домашнее восстановление | Этот метод требует определённого психологического настроя от всех членов семьи, так устрой их жизни, будет вынужден кардинально измениться.Для больного желательно выделить отдельную комнату, но она не должна походить на палату из медицинского учреждения.Она должна быть наполнена светом, свежим воздухом и содержать положительные эмоции, например, фотографии близких людей больного, любимые картины или цветы. Одним словом, в комнате должно быть уютно и комфортно.
Помимо уюта, за больным требуется ежедневный уход, который должен включать в себя:
|
| Реабилитационный центр |
По мнению врачей, реабилитационный центр считается лучшим выходом в сложившейся ситуации, так как пациент постоянно находится под контролем квалифицированных специалистов и при помощи психоэмоциональной поддержки их и родственников, больной быстрее идёт на поправку. Главным условием успешной реабилитации в этом случае является правильный выбор клиники. Ознакомьтесь с отзывами клиентов, пообщайтесь с семьями, чьи родственники находятся там на лечении, узнайте о медицинском персонале и общей атмосфере в заведении. Полученная общая картина поможет сделать вам правильный выбор в пользу того или иного учреждения. |
| Комбинированный способ |
Этот метод заключается в кратковременном, но в таком необходимом для больного помещении его в реабилитационный центр, с последующим продолжением восстанавливающей терапии в домашних условиях. Такой вариант поможет родственникам научиться основных принципов помощи и восстановительных процедур для больного и в дальнейшем применения их дома. |
Помните, что инсульт не приговор и при своевременности лечения, дальнейшей адекватной реабилитации и веры в скорейшее выздоровление, больной обязательно поправится. Главная задача для всех членов семьи помочь ему в этом и поверить в положительный результат.
Инсульт — острое развитие расстройств сознания и/или очаговых неврологических нарушений, вызванное нарушением мозгового кровообращения. Симптомы сохраняются в течение 24х часов и более или приводят к смерти за это время.
В нашей стране инсульт является второй после сердечно-сосудистых заболеваний причиной смертности и основной причиной инвалидности.
Только 20% лиц, перенесших инсульт могут вернуться к выполняемой ранее работе.
Как правило к инсульту приводят проблемы со здоровьем, состояния длительного течения, при которых вмешательство врача на ранних стадиях может оказать существенную помощь:
- Повышенное артериальное давление (артериальная гипертензия),
- Сахарный диабет,
- Заболевания сердца (в том числе с нарушениями сердечного ритма),
- Атеросклероз сосудов головного мозга
Вредные привычки, такие как курение, злоупотребление алкоголем, пристрастие к жирной пище, сниженная физическая активность также увеличивают риск развития инсульта.
Виды инсульта
В зависимости от того, нарушается ли целостность сосудистой стенки выделяют ишемический (кровь из сосуда не попадает в ткань головного мозга) и геморрагический инсульт (разрыв или повышение проницаемости сосуда с формированием гематомы или пропитывания). Реже кровь попадает под оболочки головного мозга - субарахноидальное кровоизлияние.
Транзиторная ишемическая атака , или преходящее нарушение мозгового кровообращения, это эпизод развития неврологических нарушений продолжительностью до суток (чаще значительно меньше - менее часа), связанный с обратимым нарушением кровотока, не сопровождающихся гибелью отдельного участка головного мозга (формированием инфаркта).
У пациентов с транзиторной ишемической атакой риск развития инсульта выше, чем у остальных людей. Транзиторная ишемическая атака и инсульт имеют сходные причины: уменьшение просвета артерий, питающих головной мозг, эмболизация мозговых артерий (попадание в просвет тромбов, образующихся в левом предсердии или на поверхности атеросклеротических бляшек)
Что делать?
Скорая помощь
При развитии инсульта пациенту требуется обследование и квалифицированное лечение.
Своевременное оказание медицинской помощи пациенту уменьшает степень неврологических нарушений, позволяет избежать ухудшения состояния и внезапной смерти.
Если в состоянии человека происходит что-то необычное, вспомните 3 основных приёма распознавания симптомов инсульта, они
У - Попросите пострадавшего улыбнуться.
З - Попросите eго заговорить. Попросить выговорить простое предложение, например: «За окном светит солнце»
П - Попросите его поднять обе руки.
Также необходимо попросить пострадавшего высунуть язык . Если язык неправильной формы, западает на одну или другую сторону - это тоже возможный признак инсульта.
Если Вы отметили у пострадавшего проблему с каким-то из этих заданий, немедленно вызывайте машину «Скорой помощи» и опишите симптомы прибывшим на место медикам.
До приезда скорой помощи
- Уложить в постель или придать положение с приподнятым головным концом под углом 30 градусов.
- Измерить артериальное давление и сосчитать пульс
- Выяснить какие лекарственные препараты принимает пациент.
- При рвоте повернуть пациента на бок
Доставка в стационар должна быть максимально быстрой.
Лечение в стационаре
При оказании помощи в медицинском учреждении прежде всего необходимо определиться с типом нарушения мозгового кровообращения.
К сожалению даже опытный специалист не может отличить ишемический инсульт от геморрагического и с достаточной точностью установить область головного мозга, в которой произошло нарушение. Нет возможности при осмотре пациента оценить риск развития отёка головного мозга - грозного осложнения инсульта, существенно увеличивающего риск смерти.
Поэтому при обследовании больных с инсультом обязательно используется нейровизуализация - компьютерная (КТ) или магнитно-резонансная (МРТ) томография - исследования головного мозга.
КТ головного мозга это методика позволяет провести быструю оценку (5-7 минут на сканирование), поэтому может использоваться у пациентов с неадекватным поведением и возбуждением.
КТ позволяет на ранних сроках выявить кровоизлияние в головной мозг.
К недостаткам метода относится низкая чувствительность к мелкоочаговым поражениям головного мозга, особенно мозгового ствола. Выявление признаков ишемического инсульта в течение первых часов требует от врача-рентгенолога высокой квалификации.
МРТ головного мозга более сложная и дорогая методика, дающая подробную информацию как об остром, так и о хроническом сосудистом поражении головного мозга. МРТ значительно более чувствительная методика к выявлению ранних признаков ишемии головного мозга. Сканирование в зависимости от набора выбранных программ продолжается 15-45 минут, для получения качественного изображения от пациента требуется сохранять неподвижность на протяжении всего исследования.
МРТ противопоказано если в организме есть металлические фрагменты: искусственные клапаны, протезы, кардиостимулятор и другие.
При обследовании пациентов с инсультом в настоящее время ни тот ни другой метод не могут считаться «золотым стандартом». Выбор основывается на возможностях медицинского учреждения и особенностях клинической ситуации.
Оба метода при адекватном использовании обладают достаточной точностью для принятия решения о проведении тромболизиса - процедуры растворения тромба, вызвавшего нарушение мозгового кровообращения. Следует помнить, что полученные результаты КТ или МРТ необходимо оценивать в сочетании с анамнезом, клинической картиной, данными лабораторных исследований.
Согласно международным требованиям в течение суток в стационаре у пациента необходимо определить набор состояний, которые привели к развитию инсульта (установить патогенетический подтип).
В набор необходимых исследований включается:
- Общий анализ крови и мочи
- Коагулограмма (оценка свойств свёртывающей системы крови)
- Биохимический анализ крови с оценкой уровня глюкозы, тропонина, кардиоферментов, мочевины и креатинина, электролитов, липидного спектра,
- ЭКГ и мониторинг ЭКГ в течение суток после развития инсульта
- Рентгенография грудной клетки
- Исследование сосудов шеи и головного мозга - чаще - дуплексное сканирование брахиоцефальных (сонных и позвоночных) артерий в сочетании с транскраниальной допплерографией (исследование сосудов мозга).
- Эхокардиологическое исследование - ультразвуковое исследование сердца с целью выявления источников образования тромбов, способных попасть в сосуды головного мозга и нарушить их проходимость.
По клиническим показаниям набор исследований может быть расширен.
У части пациентов требуется выполнение люмбальной пункции, тестов на беременность, наличие в организме токсинов, алкоголя, электроэнцефалограммы.
Лечение инсульта включает в себя следующие подходы:
- Базисная терапия (не зависит от типа инсульта)
- Специфическая терапия,
- Профилактика осложнений,
- Вторичная профилактика (коррекция риска развития повторного инсульта)
- Ранняя реабилитация.
Базисная терапия
В состав базисной терапии включаются мероприятия, направленные на поддержание жизненно важных функций: дыхания, кровообращения, питания.
К базисной терапии относят мероприятия, направленные на борьбу с вторичным повреждением головного мозга: борьба с отёком и адекватная гидратация, поддержание оптимальной температуры тела.
Специфическая терапия
При развитии ишемического инсульта в течение 4,5 часов возможно проведение тромболизиса - растворения тромба при помощи препарата, вводимого в вену. Метод имеет много противопоказаний, что наряду с несвоевременным поступлением пациентов с инсультов в стационар приводит к тому, даже в развитых странах его использование составляет менее 5% от общего количества пациентов.
Значительно реже используются более сложные методы устранения препятствий мозговому кровотоку - интраартериальный селективный тромболизис и тромбоэкстракция.
Профилактика осложнений
Развитие инсульта сопровождается множественными медицинскими проблемами, вызванными патологической обездвиженностью пациента, нестабильностью жизненно важных функций. Развитие осложнений и их успешное лечение порой влияет на исход инсульта значительно больше, чем эффективность мероприятий в отношении нарушения мозгового кровообращения.
Чем тяжелее пациент с инсультом, тем больше значение профилактических мероприятий в его ведении.
Отёк головного мозга
При обширном поражении головного мозга необходимы мероприятия, направленные на борьбу с отёком мозгового вещества. Они включают возвышенное положение головы, подачу дыхательной смеси, богатой кислородом, использование осмотических диуретиков. В случаях развития жизнеугрожающего отёка головного мозга рассматривается возможность нейрохирургической операции - декомпрессионной гемикраниоэктомии - временного удаления фрагмента черепа для того, чтобы избежать сдавления ствола головного мозга увеличивающимся в размере поражённым полушарием.
Венозная тромбоэмболия включает в себя тромбоз глубоких вен и тромбоэмболию лёгочной артерии - два патогенетически связанных состояния. Использование адекватных мер профилактики - противосвёртывающих препаратов - сопровождается риском кровоизлияния в изменённую ишемическим повреждением ткань головного мозга, желудочно-кишечного кровотечения. У пациентов с геморрагическим инсультом при высоком риске тромбоэмболических осложнений существуют временные ограничения к использованию антикоагулянтов.
Препаратами выбора для профилактики являются низкомолекулярные (фракционированные) гепарины в низких дозах.
Альтернативные методы профилактики - установка кава-фильтров, использование тугого бинтования и перемежающейся пневмокомпрессии - не обладают достаточной эффективностью у большей части пациентов, их рутинное использование не рекомендуется.
Дисфагия и аспирация часто обратимые осложнения инсульта, актуальные на начальных этапах. Существенной доле пациентов в течение первых дней госпитализации требуется установка назогастрального зонда для поступления пищи, воды и медикаментов. Показано, что спустя 2 недели после развития инсульта у пациентов с сохраняющимися затруднениями при приёме пищи использование гастростомы (отверстия в брюшной стенке с установкой трубки для подачи пищи непосредственно в желудок) для питания безопаснее зонда.
Длительное горизонтальное положение пациента, нарушение механизма глотания способствуют забросу желудочного содержимого в полость рта (регургитация). Неспособность пациента самостоятельно очищать полость рта способствует скоплению во рту остатков пищи. Попадание пищи в дыхательные пути может приводить к развитию кашля, появлению хрипов, транзиторного повышения температуры тела и даже пневмонии. Пневмония является наиболее частой причиной лихорадки в течение первых 48 часов после развития инсульта.
Кардиологические осложнения часто встречаются у больных с инсультом. Единые факторы риска и стресс, вызванный острым ухудшение состояния пациента к повышенной частоте развития инфаркта и аритмий у пациентов с инсультом.
Осложнения со стороны мочеполовой системы связаны с нарушениями центральной регуляции процесса мочеиспускания. У больных с инсультом часто используются катетеры и урологические презервативы, в случаях длительного нарушения мочеиспускания проводится эпицистостомия (прокол стенки мочевого пузыря с установкой катетера). Нарушения оттока мочи являются фактором риска развития мочевой инфекции у пациентов с нарушениями мозгового кровообращения.
При нарушениях спинального кровообращения часто развивается острая задержка мочи.
Осложнения со стороны желудочно-кишечного тракта
Использование препаратов, снижающих свёртываемость крови как с лечебной, так и с профилактической целью приводит к повышению риска желудочно-кишечного кровотечения у больных с инсультом. Частота развития осложнения составляет около 3%. Для профилактики кровотечений используются антисекреторные препараты (блокаторы протонной помпы - например, омепразол, и блокаторы H2-гистаминовых рецепторов, например ранитидин).
Запоры являются следствием патологической обездвиженности пациентов и уменьшения приёма жидкости и пищи.
Нарушения поведения, депрессия и апатия часто встречаются при инсульте.
Аффективные нарушения могут быть как прямым следствием органического поражения головного мозга, так и проявлением реакции на болезнь.
Их коррекция требует знания особенностей действия психотропных препаратов у лиц с органическим поражением головного мозга. Седативные препараты, которые иногда приходится назначать пациентам с инсультом, могут с большей вероятностью, чем у здоровых лиц вызвать угнетение дыхания, снижение артериального давления. Их регулярное использование значительно снижает эффективность восстановительного лечения (двигательной и речевой реабилитации). Большинство антидепрессантов повышают риск нарушений сердечного ритма. Использование атипичных нейролептиков сопряжено с развитием экстрапирамидных осложнений у пациентов с органическим поражением головного мозга. Атипичные нейролептики повышают риск развития пневмонии, декомпенсации углеводного обмена при сахарном диабете.
Вторичная профилактика инсульта
Когда я думал, что уже достиг самого дна, снизу постучали
Станислав Ежи Лец
Инсульт является следствием разнообразных нарушений со стороны сердца и сосудов, системы крови, которые, как правило, после острого ухудшения состояния пациента не утрачивают своего значения.
Часть особенностей пациента, предрасполагающих к развитию инсульта (расовую и половую принадлежность, пол, наследственность) исправить нельзя. В отношении других - возможно вмешательство, снижающее риск повторного нарушения мозгового кровообращения.
Несмотря на доступность информации об основных состояниях, вызывающих инсульт и подходах к их лечению, взвешенное решение об использовании тех или и иных средств у каждого отдельного пациента может принять только подготовленный специалист, имеющий практический опыт.
Выделяются следующие разделы вторичной профилактики инсульта
Коррекция гипергликемии и лечение сахарного диабета
Несмотря на отсутствие доказательных данных о прямом влиянии коррекции уровня сахара в крови на риск повторного инсульта, лечение больных с диабетом позволяет избежать многих осложнений, поддержание нормального уровня углеводов в крови снижает риск развития отёка головного мозга.
Антитромботическая терапия
Всем больным, перенесшим инсульт (при отсутствии абсолютных медицинских противопоказаний), показан приём антитромботических препаратов.
Выбор препарата на каждом этапе ведения пациента определяется соотношением риска повторного инсульта и желудочно-кишечного кровотечения, риска геморрагической трансформации очага при ишемическом инсульте или увеличения размера гематомы, повторного кровоизлияния при геморрагическом инсульте.
Если развитие инсульта не связано с кардиогенной эмболией допускается назначение аспирина или клопидогрела, а также комбинации аспирина с дипиридамолом в капсулах с (Агренокс). Последние виды терапии эффективнее аспирина, поэтому использование аспирина ограничено группой пациентов с низким риском повторного инсульта. Сочетание аспирина с клопидогрелом не обладает более высокой эффективностью для профилактики инсульта, однако, повышает риск желудочно-кишечного кровотечения.
У пациентов с патологией клапанного аппарата сердца в качестве антитромботической терапии используется варфарин.
У пациентов с мерцательной аритмией при развитии инсульта показано назначение противосвёртывающих препаратов, предпочтительнее современных пероральных антикоагулянтов - дабигатрана и ривароксабана. Их эффективность не уступает варфарину, при приёме не требуется контроля показателей свёртываемости крови.
Коррекция уровня холестерина и его фракций
Единственным препаратом, с доказанной эффективностью для вторичной профилактики инсульта является аторвастатин. Рекомендованная доза - 80мг в сутки - по безопасности существенно не отличается от более низких доз препарата, но превосходит их по эффективности.
Повысить эффективность липостатической терапии может диета и умеренная физическая нагрузка.
Снижение артериального давления
Спустя 3 дня после развития нарушения мозгового кровообращения у пациентов без гемодинамически значимых стенозов артерий головного мозга и брахиоцефальных артерий необходимо добиться нормализации артериального давления (исключение составляют также пациенты с нарушением ауторегуляции мозгового кровотока вследствие артериосклероза - чаще пожилые люди, у которых на фоне снижения давления возникает ухудшение самочувствия - слабость, развитие неврологических нарушений).
Все существующие группы антигипертензивных препаратов, кроме препаратов центрального действия, показали эффективность при использовании для вторичной профилактики инсульта.
Эффективность для снижения давления у разных групп препаратов не отличается. Приём современных антигипертензивных препаратов в терапевтических дозах в подавляющем большинстве случаев не сопровождается падением артериального давления ниже нормы.
Выбор препарата осуществляется на основании оценки возможных побочных действий.
Дополнительное влияние оказывает умеренная физическая нагрузка и снижение массы тела.
Отказ от курения
Курение повышает риск развития ишемического инсульта в 1,9 раз, а субарахноидального кровоизлияния почти в 3 раза. При этом, отказ от курения приводит к снижению риска развития инсульта на 50% в течение года, а в течение 5-ти лет после прекращения курения до исходного уровня.
Несмотря на недостаточность доказательств того, что избегание пассивного курения снижает риск развития инсульта, разумно избегать нахождения в среде с табачным дымом.
Хирургические методы профилактики направлены на устранение препятствий мозговому кровотоку, вызванных атеросклеротическим поражением брахиоцефальных артерий. Доступны два метода лечения, доказавших свою безопасность и эффективность: каротидная эндартерэктомия - удаление внутренней оболочки сонной артерии; и стентирование (установка проволочного каркаса, обеспечивающего целостность просвета сосуда). Выбор метода зависит от особенностей пациента (возраста, вида бляшки).
Ранняя реабилитация
После развития нарушений мозгового кровообращения в головном мозге пациента продолжают протекать сложные изменения. Нервные клетки практически не обладают способностью к делению. У взрослых сохраняются лишь небольшие ростковые зоны в отдельных участках головного мозга, которые не обеспечивают полноценного восстановления. При этом, возможно восстановление утраченной функции мозга за счёт образования новых связей между живыми нейронами.
Одновременно с этим, участки мозга, утратившие связь с мозговой тканью погибшей во время инсульта работают хуже, отдельные клетки в них начинают также отмирать.
Для того, чтобы повысить активность мозга и стимулировать восстановительные процессы необходимо максимально ранее начало восстановительного лечения (реабилитации). С пациентом проводятся занятия физкультурой, логопедические занятия, расширяется режим (увеличивается время проводимое сидя и стоя).
Ранее начало восстановительного лечения позволяет избежать многих осложнений инсульта.
Таким образом, несмотря на то, что инсульт является грозным состоянием, своевременные профилактические мероприятия под контролем врача позволять существенно снизить риск его развития. Во время оказанная медицинская помощь снижает риск смерти пациента, перенесшего инсульт, улучшает исход его заболевания, уменьшает число осложнений.
В лечении инсультов существеннейшее значение имеет фактор времени - промежуток от появления первых симптомов заболевания до начала лечебных мероприятий. Большое значение имеет предварительное информирование больного с ФР (фактор риска) о начальных признаках ОНМК, что является задачей семейного врача.
Госпитализация. В настоящее время из отечественных и зарубежных руководств исчез термин «противопоказания к госпитализации» применительно к больным с ОНМК. Госпитализации подлежат все больные с клиникой ОНМК. Современные технические и технологические условия оказания неотложной помощи позволяют транспортировать больных любой степени тяжести. К тому же оставление на руках родственников (если только они сами этого не желают) находящегося в терминальном состоянии больного противоречит принципам врачебного долга и нравственности.
Противопоказания к транспортировке больного с ОНМК едины для всех их видов: коматозное состояние с оценкой 5 и менее баллов по шкале Глазго; некупированный или некупиру- емый эпилептический статус, артериальное давление свыше 180 мм рт. ст.
Задачей неотложной помощи является подготовка больного с инсультом средней тяжести или тяжелым инфарктом мозга к транспортировке: обеспечение свободного внешнего дыхания, удаление зубных протезов, если они есть, введение воздуховода для предупреждения западения корня языка. Необходима профилактика переохлаждения во время транспортировки, включая случаи с гипертермией
При высоком уровне АД (180-200 мм рт. ст. и выше) на дому или во время транспортировки вводятся гипотензивные препараты, диуретики для снижения внутричерепной гипертензии или ее профилактики (при наличии соответствующих симптомов и нарушении сознания). Для гипертоников рекомендуется снижение АД до уровня не ниже 180/100 мм рт. ст., для нор- мотоников - 160/90 мм рт. ст.
При умеренно повышенном или нормальном АД возможно начать внутривенную инфузию препаратов, улучшающих реологические свойства крови (реополиглюкин, реоглюман).
Наличие признаков дислокации мозга или выраженной внутричерепной гипертензии (отека мозга), симптомов медиально-полушарного инфаркта или поражения мозжечка требует согласования направления госпитализации больного, учитывая возможную потребность в декомпрессивной трепанации черепа, которая рекомендуется в зарубежных, а в последнее время и отечественных руководствах. Разумеется, это относится к населенным пунктам, располагающим медицинскими учреждениями соответствующего профиля.
Лечение в стационаре
Экстренная помощь в стационаре. Все больные с нарушениями сознания, дыхания, сердечной деятельности, неконтролируемой артериальной гипертензией, симптомами поражения ствола мозга и мозжечка должны госпитализироваться в отделение реанимации и интенсивной терапии. Это определяется необходимостью активного круглосуточного наблюдения за их состоянием, мониторирования АД и ЭКГ , проведения по показаниям ИВЛ , введения подключичного катетера, лекарственных препаратов в сонные артерии, аппаратной краниоцеребральной гипотермии и других мероприятий.
Контроль АД является одной из основных задач, так как в условиях нарушенной ауторегуляции мозгового кровообращения именно его уровень определяет эффективность перфузионного давления в сосудистой системе мозга. В большинстве руководств рекомендуется поддерживать уровень АД на 10-15 мм рт. ст. выше привычного для больного уровня, что достигается дозированным введением ганглиоблокаторов, ингибиторов АПФ совместно с пероральным приемом ранее используемых больным гипотензивных препаратов. Резкая отмена многих гипотензивных средств вызывает так называемый «феномен отдачи».
При улучшении состояния больного, отсутствии явлений отека мозга и внутричерепной гипертензии АД может быть снижено до привычного для больного уровня, если иное не рекомендуется кардиологом.
Отек мозга является наиболее частой причиной нарушения сознания. Косвенная его диагностика может проводиться с помощью динамической эхоэнцефалоскопии. Лечение отека мозга состоит в ограничении введения жидкости, включая питьевую воду, до 1 л/м 2 поверхности тела в сутки. Внутривенно капельно вводятся глицерол 10%-ый 1-2 мл/кг или маннитол 20%-ый 1 г/кг, в последующие дни - до 140 г/сутки. Может быть применен дексаметазон по 4 мг через каждые 6 часов.
При отсутствии эффекта данной терапии или нарастании признаков отека мозга следует рассмотреть вопрос о декомп- рессивной трепанации черепа (Н. Н. Яхно, 2007; Е. И. Гусев и соавт., 2012).
Нормализация водно-солевого обмена достигается под контролем гематокрита и электролитного баланса, введением соответствующих растворов. При отсутствии выраженных признаков отека мозга и высоких цифр АГ применяется гиперволемиче- ская гемодилюция (реополиглюкин или, лучше, реоглюман по 300-400 мл/сутки).
Контроль и коррекция глюкозы крови. При ОНМК нередко выявляется умеренная гипергликемия, не связанная с сахарным диабетом, как реакция на стресс. Гипогликемическая терапия (инсулин) применяется при концентрации глюкозы свыше 10 ммоль/л. Следует избегать и гипогликемии, усиливающей гипоксию мозга.
Икота, рвота купируются внутривенным или внутримышечным введением реглана, этаперазина или галоперидола (последний не применяется при нарушении сознания, за исключением психомоторного возбуждения).
Гипертермия, особенно у больных с сопутствующей бронхолегочной патологией, требует назначения антибиотиков широкого спектра действия для профилактики пневмонии . Это относится и к больным с возникшим нарушением функции тазовых органов, требующим катетеризации мочевого пузыря. При задержке стула обязательны очистительные клизмы.
Уход за больными состоит в профилактике пролежней, проведении пассивной гимнастики, дыхательных упражнений.
Режим. Длительность постельного режима при нетяжелых вариантах инсульта ограничивается 2-3 днями, далее по принципу «больной делает всё, что может, и всё, что хочет», за исключением посещения туалета. Пассивная и активная лечебная физкультура и дыхательная гимнастика назначаются начиная с 5-7 дня от начала заболевания.






