Методика наложения швов на внутренние органы. Кишечный шов. Свойства серозной оболочки. Виды кишечных швов
Виды кишечных швов
Отсюда все кишечные швы можно разделить на краевые (сквозные) и серозно-мышечные (асептические). Почти любая модификация кишечного шва состоит из двух рядов: сквозного (внутреннего) и асептического наружного.
Сквозные швы. Обвивной непрерывный кетгуто-вый шов - нить проводится по принципу „слизистая -сероза, сероза - слизистая", т. е. изнутри кнаружи, снаружи внутрь.
Вворачивающий скорняжный шов - нить идет изнутри кнаружи, изнутри кнаружи, т. е. „слизистая -сероза, слизистая - сероза". Нить при этом затягивается после каждого стежка, в результате чего стенки вворачиваются, соприкасаясь своими серозными поверхностями.
Узловой (отдельный) шов - через все слои стенки с узелками внутрь просвета.
Асептические швы. Серозно-мышечный шов заключается в том, что вкол и выкол иглы в каждом стежке производят через серозный и мышечный слои.
Кисетный шов - серозно-мышечный шов стежками по кругу. Используется для погружелия культи червеобразного отростка, двенадцатиперстной, тощей или подвздошной кишки, а также для ушивания небольших колотых ран желудка или кишки. После наложения шва концы нити стягивают и завязывают, культя или рана при этом погружается в глубь стенки органа.
Z-образный шов является дополнительным к кисетному и накладывается поверх него. При этом виде шва делают четыре вкола иглы как бы по четырем углам воображаемого четырехугольника на глубину серозно-мышечного слоя. В конечном результате получается шов з виде буквы Z.
Модификации кишечных швов. В практике применяются кишечные швы однорядные, двухрядные и трехрядные. До настоящего времени не решен вопрос о лучшей модификации кишечного шва. Большинство хирургов накладывают двухрядные швы, а на толстую кишку и пищевод - трехрядные.
Двухрядные швы (рис. 274). Шов Альберта. Это внутренний (краевой) непрерывный, иногда узловой кет-гутовый шов, который накладывают на заднюю стенку анастомоза через все слои изнутри кнаружи и снаружи внутрь „слизистая- сероза, сероза- слизистая". Шов требует дополнительного наложения второго ряда шелковых узловых швов или непрерывного серозно-мышечного (швы Ламбера).
Шов Шмидена. На задние стенки анастомоза накладывают непрерывный обвивной кетгутовый шов, а на передние стенки - сквозной, вворачивающий (скорняжный) шов. Поверх него накладывают также чистый серозно-мышечный ряд швов.
Трехрядные швы. Включают первый ряд краевых швов и дополнительно два ряда серозно-мышечных швов. Двух- и трехрядные швы создают надежный гер-метизм, хороший гемостаз.
Однорядный сквозной шов. Стенки сшиваемых отделов желудочно-кишечного тракта соединяют отдельными узловыми швами, когда лигатура проходит через все слои изнутри кнаружи и снаружи внутрь или „слизистая -сероза, сероза- слизистая" и узел завязывают со стороны слизистой, т. е. он обращен в просвет кишки. Однорядные швы образуют тонкий рубец. Шов этот быстрее выполняется, не создает условий для образования внутри-стеночных микроабсцессов. Но однорядный шов менее герметичен, отсюда необходимость более частых швов, что нарушает кровоснабжение анастомоза. При однорядном шве менее надежен гемостаз, и перед наложением этого шва приходится производить перевязку кровеносных сосудов в подслизистом слое.
Гемостатические швы. Имеют целью надежный гемостаз сосудов пересеченной стенки желудочно-кишечного тракта.
Гемостаз достигается при наложении краевого об-вивного кетгутового шва, вворачивающего шва Шмидена. Нередко на более крупные сосуды, особенно в стенке желудка, приходится накладывать отдельные обкалывающие швы. Кроме того, существуют специальные гемостатические швы. Из них остановимся на „строчечном" шве и шве Ревердена-Мультанов-ского.
Петельный шов Ревердена-Мультановского. Накладывают при повышенной кровоточивости стенки желудка или кишки. Суть его состоит в том, что при наложении краевого обвивного шва после проведения стежка нить пропускают в петлю („взахлест") и затягивают.
„Строчечный" шов. Чаще применяют при ушивании культи желудка во время резекции. Шов накладывают следующим образом. Прямой или изогнутой иглой с длинной кетгутовой нитью прокалывают культю желудка спереди назад через две стенки непосредственно под зажимом со стороны большой кривизны. Проведя иглу вместе с нитью на противоположную сторону, прокалывают желудок в обратном направлении, вкалывая иглу на том же уровне, но на 1-1,5 см ближе к малой кривизне. Проведя иглу на переднюю поверхность желудка, вкалывают ее опять спереди назад на середине расстояния между первым и вторым вколом и, выведя ее на противоположную сторону, повторяют описанный выше прием, т. е. прокалывают желудок в обратном направлении, отступя на 1-1,5 см в сторону малой кривизны, и т. д. (рис. 275). Таким образом, получается шов, представляющий собой ряд петель, при затягивании
которых прошитый участок желудка сдавливается и проходящие в нем сосуды сжимаются.
Механический шов. В последнее время находит все более широкое применение при операциях на желудочно-кишечном тракте: резекции желудка и кишки, наложении гастроэнтероанастомоза и др.
Шов выполняют с помощью сшивающих аппаратов и танталовых скрепок. В Советском Союзе наибольшее распространение получили аппараты УКЖ-8 (ушиватель культи желудка), НКЖА-60 (аппарат для наложения желудочно-кишечного анастомоза), аппарат КЦ (для циркулярного шва на толстой кишке), а также аппараты УКЛ-60 и УКЛ-40 (ушиватель культи легкого) и УО (ушиватель органов), используемые в хирургии желудка.
Преимущества механического шва - быстрота его наложения, простота и надежность стерилизации, отсутствие гигроскопичности шовного материала. Каких-либо недостатков механического шва не выявлено.
ПРИНЦИПЫ АБДОМИНАЛЬНОЙ ХИРУРГИИ. КИШЕЧНЫЕ ШВЫ
Операции на органах брюшной полости, как и другие операции, условно можно разделить на три этапа: оперативный доступ, оперативный прием и выход из операции. При выполнении этих этапов необходимо соблюдать принципы разъединения и соединения тканей, а именно: послойность, гемостатичность, относительную атравматичность и асептичность. Например, при проведении оперативного доступа рассекать париетальную брюшину следует после создания «купола», что предотвращает повреждение внутренних органов брюшной полости. Для этого складку брюшины захватывают двумя хирургическими или лапчатыми пинцетами и подтягивают кпереди. С помощью пальпации убеждаются, что в «купол» брюшины не попало содержимое брюшной полости и надсекают брюшину между пинцетами (на верхушке «купола»). Затем вставляют в образованное отверстие два пальца (или желобоватый зонд) и, продолжая подтягивать брюшину кпереди, рассекают ее с помощью скальпеля или ножниц на всю длину операционной раны.
Особую актуальность при проведении всех этапов абдоминальной операции приобретает соблюдение «асептичности», так инфекция может попасть в операционную рану не только извне, но и изнутри (содержимое желудочно-кишечного тракта всегда является инфицированным). Для того, чтобы обезопасить от инфицирования рассеченные в процессе оперативного доступа слои переднебоковой стенки живота, к краям рассеченной брюшины с помощью зажимов Микулича фиксируют влажные салфетки. После отбрасывания зажимов по краям раны эти салфетки обеспечивают изоляцию слоев операционной раны от содержимого брюшной полости.
До начала выполнения оперативного приема и после его завершения необходимо провести ревизию , то есть осмотр содержимого брюшной полости. Для ревизии нижнего этажа брюшной полости используют прием Губарева . Целью этого приема является нахождение двенадцатиперстно-тощего (дуодено-еюнального) изгиба. Прием Губарева начинают с того, что отбрасывают большой сальник и сращенную с ним поперечную ободочную кишку вверх, изолируя тем самым верхний этаж брюшной полости от нижнего этажа. После этого петли тонкой кишки смещаются вправо, частично освобождая левый брыжеечный синус. Затем хирург своей правой рукой с отведенным большим пальцем скользит по корню брыжейки тонкой кишки снизу вверх, справа налево, продолжая смещать подвижную часть тонкой кишки. Рука хирурга остановится, когда между его большим и указательным пальцами окажется фиксированная часть тонкой кишки – она и будет соответствовать переходу двенадцатиперстной кишки в тощую. После нахождения дуодено-еюнального изгиба можно осмотреть одноименный карман (углубление), представляющее переход париетальной брюшины в висцеральную. В этом кармане чаще всего (по сравнению с четырьмя другими карманами) может происходить ущемление петли тонкой кишки – формирование внутренней грыжи (ущемление в дуодено-еюнальном кармане называется грыжей Трейца). Кроме того, обнаружение дуодено-еюнального изгиба позволяет последовательно осмотреть петли тощей и подвздошной кишки вплоть до подвздошно-слепокишечного (илеоцекального) угла. При этом участки тонкой кишки осматриваются хирургом и передаются из одной руки в другую. Последовательно перебирая участки тонкой кишки и дойдя таким образом от дуодено-еюнального изгиба до илеоцекального угла, хирург будет уверен, что все петли тощей и подвздошной кишки им осмотрены. Такой осмотр является обязательным при проникающих ранениях переднебоковой стенки живота, так как поврежденная часть тонкой кишки может сместиться от места своего повреждения вследствие своей подвижности. Проникающими ранениями переднебоковой стенки живота называются те ранения, которые сопровождаются повреждением париетальной брюшины, что можно подтвердить с помощью зондирования раны. При таких ранениях обязательно выполняют срединную лапаротомию (даже если нет симптомов повреждения внутренних органов) с целью ревизии брюшной полости и ее санации.
При осмотре содержимого брюшной полости следует учитывать критерии отличия тонкой кишки от толстой кишки . Диаметр не является эффективным критерием отличия этих отделов кишечника (!). К достоверным критериям отличия относятся: цвет, наличие или отсутствие мышечных лент, гаустр, сальниковых отростков (жировых подвесок). Патологически неизмененная тонкая кишка имеет розовый цвет, а толстая кишка – серовато-голубоватый. У тонкой кишки отсутствуют мышечные ленты, гаустры и сальниковые отростки. У толстой кишки мышечные ленты и гаустры имеются на всем протяжении, на большем протяжении имеются и сальниковые отростки (у слепой кишки они обычно отсутствуют). На трупном материале толстая кишка достоверно отличается от тонкой кишки только особенностями своего мышечного слоя (по наличию имеющих более бледный цвет мышечных лент).
Цвет является одним из критериев жизнеспособности кишки . Патологически неизмененная тонкая кишка имеет розовый, блестящий цвет, а толстая кишка – серовато-голубоватый цвет и также обладает блеском. Блеском в норме обладают все органы брюшной полости, покрытые брюшиной. Потеря блеска в ходе операции свидетельствует о высыхании серозной поверхности органа. При этом происходит выпот фибрина, и стоит двум поврежденным серозным поверхностям соприкоснуться, как они достаточно быстро (в течение первых суток) склеиваются между собой, образуя спайки. Для профилактики спаечной болезни следует следить за цветом и блеском серозных поверхностей органов и время от времени поливать их теплым физиологическим раствором. Другими критериями жизнеспособности кишки являются пульсация брыжеечных артерий, и наличие перистальтики в ответ на прикосновение.
При подготовке к выполнению оперативного приема на органах брюшной полости следует осуществить изоляцию органа, на котором производится вмешательство (или его части). Изоляция направлена на недопущение попадания инфицированного содержимого в брюшную полость. Наиболее оптимальным способом изоляции является выведение органа (или его части) в рану (на переднебоковую брюшную стенку) и обкладывание его влажными салфетками. Таким способом можно воспользоваться только в том случае, если орган обладает достаточной подвижностью. Подвижность органов зависит от того, каким образом они покрыты брюшиной (интра-, мезо- или экстраперитонеально). Максимальной подвижностью обладают органы, покрытые брюшиной интраперитонеально (внутрибрюшинно). К таким органам обычно относятся: желудок, селезенка, тощая и подвздошная кишка, большая часть слепой кишки и червеобразный отросток, поперечная ободочная кишка, сигмовидная кишка. Если орган покрыт брюшиной на большем протяжении, но не со всех сторон, то он покрыт брюшиной мезоперитонеально (к таким органам обычно относятся: печень, желчный пузырь, восходящая и нисходящая ободочная кишка). Подвижность этих органов ограничена. Минимальной подвижностью обладают органы, расположенные экстраперитонеально (внебрюшинно): большая часть двенадцатиперстной кишки и поджелудочной железы. При описании покрытия этих органов брюшиной можно использовать понятие «ретроперитонеально», то есть позадибрюшинно. Кроме того, подвижность органа ограничивается его связочным аппаратом и брыжейкой (при ее наличии). Брыжейка обычно имеется у тонкой кишки, поперечной ободочной и сигмовидной кишки. Брыжейки и связки внутренних органов брюшной полости представляют прилегающие друг к другу листки брюшины, между которыми расположены сосуды, нервы и лимфатические образования. Обычно сосуды видны (просвечивают) через толщу листка брюшины. Если подвижность органа (или его части) недостаточна для того, чтобы вывести его на переднебоковую брюшную стенку, следует воспользоваться другим вариантом изоляции: обложить этот орган салфетками непосредственно в ране. Салфетки обязательно должны быть влажными, иначе их контакт с серозным покрытием рядом расположенных органов приведет к механическому повреждению листков брюшины и будет способствовать возникновению спаечной болезни.
Для придания дополнительной подвижности органу (или его части), а также в качестве подготовки полого органа к резекции используют мобилизацию (обескровливание, скелетирование). Суть мобилизации состоит в рассечении брыжейки или связочного аппарата органа с одновременной перевязкой сосудов, расположенных между листками брюшины (см. рис. 2). Обескровливание (мобилизация, скелетирование) интраперитониально расположенных органов осуществляется следующим образом: через бессосудистую часть брыжейки (связки) браншей раскрытого кровеостанавливающего зажима проводится вкол и, на некотором расстоянии – выкол, зажим закрывается. Через сформированные отверстия навстречу первому зажиму пропускается второй, он тоже закрывается. Затем брюшина и расположенные между ее листками сосуды рассекаются скальпелем или ножницами между зажимами. Под первым зажимом затягивается предварительный виток простого узла, в процессе его затягивания зажим раскрывается. Формируется фиксирующий виток, точно так же формируется узел под вторым зажимом, концы нитей обрезаются на минимальную длину.

Рис 2. Обескровливание (мобилизация) полых органов:
– временное;
– окончательное.
При резекции тонкой кишки по поводу ее злокачественной опухоли мобилизацию целесообразно осуществлять клиновидным (сегментарным) способом – с удалением части брыжейки вместе с регионарными лимфатическими узлами. При резекции тонкой кишки по поводу некротического повреждения (например, при ущемленной грыже) обычно проводят краевую мобилизацию – на уровне прямых кишечных артерий или дистальных аркад. При определении уровня резекции от видимо поврежденного участка следует отступить в сторону приводящего и в сторону отводящего отдела 10-15 см (для того, чтобы быть уверенным, что для формирования анастомоза будут использованы заведомо неповрежденные участки кишки). Мобилизация желудка по большой кривизне предусматривает рассечение желудочно-ободочной связки (верхней части большого сальника). Мобилизация желудка по малой кривизне подразумевает рассечение печеночно-желудочной связки (части малого сальника). Печеночно-двенадцатиперстную связку можно только надсекать (для выделения ее содержимого), но эту связку нельзя рассекать, чтобы не повредить образования, расположенные между ее листками (желчные протоки, воротную вену и собственную печеночную артерию с ее ветвями). С целью временной остановки кровотечения из печени можно кратковременно пережать печеночно-двенадцатиперстную связку пальцами (после введения указательного пальца в сальниковое отверстие, расположенное позади этой связки). При этом происходит пережатие и собственной печеночной артерии, и воротной вены, поставляющей к печени около 75 % крови.
Наиболее часто выполняемыми этапами оперативных приемов абдоминальной хирургии являются:
Томия (рассечение);
Стомия (наложение свища или формирование соустья);
Рафия (ушивание);
Пексия (подшивание, фиксация);
Эктомия (полное удаление) и
резекция (удаление части).
Название операции определяется наименованием наиболее важного ее этапа. Так, гастротомия (рассечение желудка) может быть самостоятельной операцией (которая может применяться для удаления инородного тела из желудка), а может быть и этапом гастростомии (наложения свища на желудок) или резекции желудка.
Перед рассечением органов желудочно-кишечного тракта их следует подготовить к вскрытию. После осмотра и определения уровня резекции из резецируемой части органа отдавливают содержимое и по ее краям накладывают кишечные жомы. Между жомами часть органа должна быть мобилизована. Рассекать органы желудочно-кишечного тракта можно только между двумя рядом расположенными жомами, над салфеткой (чтобы инфицированное содержимое не попало в брюшную полость). Для рассечения органов желудочно-кишечного тракта обычно используют скальпель или лезвие, взятое на зажим, так как они являются менее травматичными инструментами по сравнению с ножницами. Однако слизистую на передней стенке органа можно рассекать ножницами, что уменьшает вероятность повреждения задней стенки органа. После удаления части органа проходимость желудочно-кишечного тракта восстанавливают путем формирования анастомоза. Использование при этом специальных сшивающих аппаратов позволяет значительно сократить время проведения операции. В большинстве случаев наиболее физиологичным анастомозом является анастомоз «конец в конец». После формирования, анастомоз следует проверить на герметичность и проходимость. Затем ушивают дефект брыжейки и по возможности изолируют сформированный анастомоз от переднебоковой стенки живота, так как соприкосновение поврежденных листков брюшины приводит к их спаиванию. В качестве естественной прокладки между поврежденными серозными поверхностями можно использовать большой сальник (поврежденная серозная поверхность, соприкасаясь с неповрежденной поверхностью, не спаивается с ней).
Обязательным этапом при проведении операций на органах брюшной полости является перитонизация , то есть для восстановление целостности серозного покрытия. Перитонизация предотвращает попадание патологического содержимого в брюшную полость. Обычно она обеспечивается наложением серо-серозных швов. При невозможности сопоставить края брюшины (например, из-за значительных размеров ложа желчного пузыря при холлецистэктомии) для перитонизации можно использовать лоскут большого сальника на питающей ножке. По завершении оперативного приема проводят контроль на гемостаз (на чистой, влажной салфетке после промокания ею операционного поля не должно оставаться следов крови), осмотр рядом расположенного содержимого, пересчитывают салфетки и инструменты и приступают к выполнению выхода из операции.
Выход из операции должен осуществляться послойно. Первый ряд швов накладывают на брюшину. Так как ее легко проколоть, для прокола брюшины используются только колющие иглы. При ушивании брюшины желательно использовать рассасывающийся шовный материал, так как края брюшины достаточно быстро склеиваются между собой. Использование на брюшину непрерывного шва (простого непрерывного или шва Мультановского) позволяет сэкономить время и шовный материал. Затем ушивают элементы среднего слоя с подхватом внутрибрюшной фасции и предбрюшинной клетчатки. Если требуется ушить мышцы, то иглу рационально использовать колющую, пинцет – анатомический или лапчатый, шовный материал – рассасывающийся. При этом можно использовать непрерывный шов. Если в качестве элемента среднего слоя ушивают белую линию живота, то более целесообразно использовать нерассасывающийся материал (из-за относительно длительного процесса заживления) и П-образные швы, позволяющие укрепить это слабое место. После этого накладывают шов на элементы поверхностного слоя: кожу, подкожную клетчатку и поверхностную фасции. Иглу при этом используют режущую (способную преодолевать значительное сопротивление тканей), пинцет – хирургический или лапчатый. В качестве кожного шва обычно используют простой узловой шов, в качестве шовного материала при этом часто используют достаточно толстый шелк. Если подкожная клетчатка в месте наложения шва достаточно толстая, то ее целесообразно ушить отдельно (с захватом поверхностной фасции), а на кожу наложить внутрикожный шов. Кроме того, на переднебоковой стенке живота можно использовать шов Донати.
ТЕХНИКА НАЛОЖЕНИЯ КИШЕЧНЫХ ШВОВ. ПРИНЦИПЫ ФОРМИРОВАНИЯ АНАСТОМОЗОВ
Кишечные швы – это те швы, которые используются для ушивания стенки полых органов (не только кишки, но и пищевода, желудка, мочевого пузыря, мочеиспускательного канала, почечной лоханки и т.д.). Эти швы составляют особую группу и требования к кишечным швам предъявляются особые, а именно:
асептичность («чистота», неинфицированность);
гемостатичность ;
герметичность ;
сохранение проходимости органа в месте наложения шва.
Все полые органы имеют сходство строения своей стенки, которая состоит из следующих слоев: 1) наружное серозное (или адвентициальное) покрытие; 2) мышечный слой; 3) подслизистая основа; 4) слизистая оболочка. Наружное покрытие (серозная или адвентициальная оболочка) более или менее прочно сращено с мышечным слоем и составляет вместе с ним наружный футляр. Внутренний футляр полых органов представлен слизистой оболочкой вместе с подслизистой основой, благодаря которой слизистая обладает относительной подвижностью по отношению к наружному футляру. Слизистая оболочка желудочно-кишечного тракта не является стерильной, поэтому те швы, которые сопровождаются проколом слизистой, относятся к группе септичных (инфицированных , «грязных ») швов. Наоборот, те швы, которые не сопровождаются проколом слизистой оболочки, объединяются в группу асептичных (неинфицированных , «чистых ») швов. И те, и другие находят широкое применение. Основные сосуды в стенке полого органа сосредоточены в подслизистом слое, поэтому гемостатичностью обладают только те швы, которые сопровождаются подхватом подслизистой основы. Наибольшая гемостатичность присуща сквозным непрерывным швам, которые принято обозначать термином «гемостатичный шов ». Кроме того, в зависимости от того, какие именно слои стенки полого органа подхватываются при наложении шва, их принято делить на:
серо-серозные (адвентициально-адвентициальные);
серозно- (или адвентициально-)-мышечные ;
серозно- (или адвентициально-)-мышечные с подхватом подслизистой основы ;
сквозные .
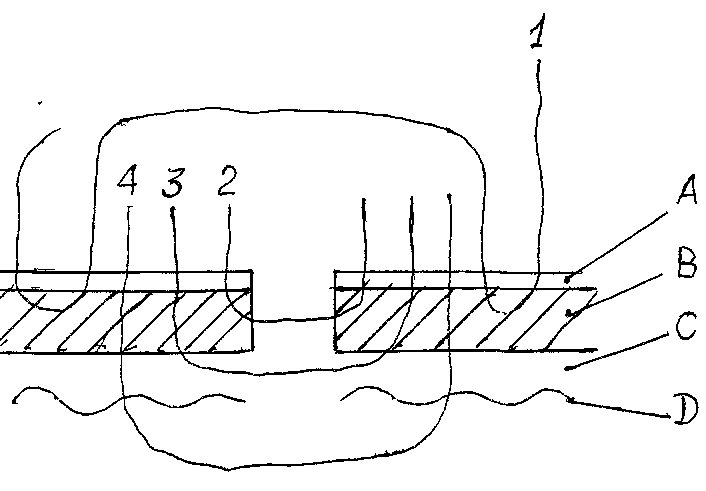
Рис. 3. Схема кишечных швов: 1 – серо-серозный шов; 2 – серозно-мышечный шов; 3 – серозно-мышечный шов с подхватом подслизистой основы; 4 – сквозной шов. Строение стенки полых органов: А – серозная оболочка; В – мышечный слой; С – подслизистая основа; D – слизистая.
Сквозные швы обладают наибольшей гемостатичностью, но являются «грязными». Первые три разновидности кишечного шва обладают «чистотой», но только те из них, которые сопровождаются подхватом подслизистой основы, являются относительно гемостатичными. Таким образом, возникает необходимость в объединении достоинств различных швов и нивелировании их недостатков. Для этого были предложены многорядные швы (обычно используются двух-, иногда – трехрядные). Однако многорядные швы имеют и недостатки по сравнению с однорядными . Так, они дольше накладываются, требуют большего расхода шовного материала, в большей степени травмируют стенку полого органа и, что особенно важно, могут сопровождаться непроходимостью полого органа в месте своего наложения, так как наложение каждого последующего ряда сопровождается погружением в просвет органа предыдущего ряда (он так и называется – погружной ряд). Кроме того, как и остальные швы, кишечные могут быть узловыми и непрерывными. Часто используются кишечные швы, которые принято называть по автору:
- шов Ламбера (однорядный, узловой, серо-серозный);
Скорняжный шов Шмидена (однорядный, непрерывный, сквозной,
вворачивающийся);
- шов Жоли (однорядный, простой непрерывный, сквозной);
- шов Пирогова (Бира или Пирогова-Бира) (однорядный, узловой,
серозно-мышечный с подхватом подслизистой основы);
- шов Матешука (однорядный, узловой, серозно-мышечный с
подхватом подслизистой основы и узелками вовнутрь);
- шов Черни (Черни-Пирогова) (двухрядный, первый ряд представлен швом Пирогова, а второй – швом Ламбера);
- шов Альберта (двухрядный, в котором погружной ряд представлен
сквозным швом (чаще всего – Жоли), а другой ряд – швом Ламбера).
Обычно под швом Альберта подразумевают шов, используемый для формирования задней стенки анастомоза. При этом вначале на задние (внутренние) губы анастомоза накладывается шов Ламбера, а уже затем – шов Жоли. Этот шов обладает гемостатичностью погружного ряда и «чистотой» шва Ламбера.
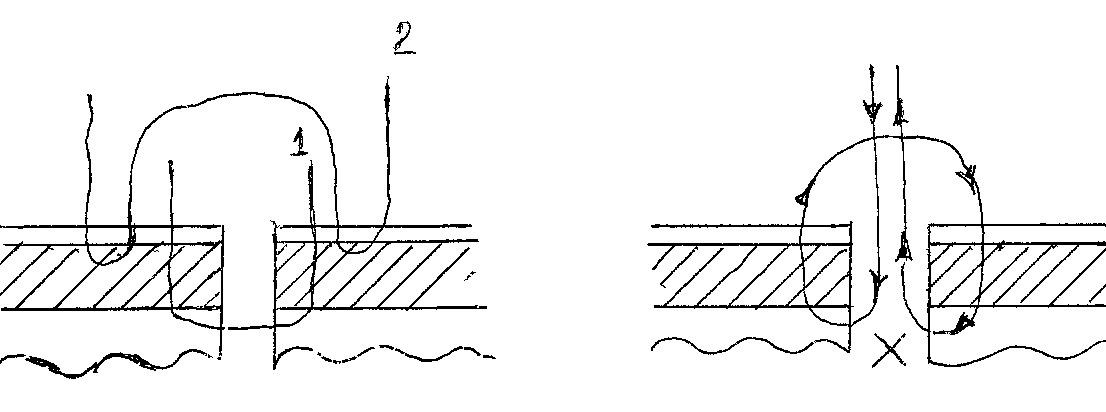
Рис. 4. А – схема двухрядного шва Черни (Черни-Пирогова), где 1 – погружной ряд шва Пирогова (Бира или Пирогова-Бира), а 2 – шов Ламбера.
Б – схема шва Матешука.

Рис. 5. Скорняжный вворачивающийся шов Шмидена.

Рис. 6. Схема двухрядного шва Альберта, где 1 – завязанный стежок шва Ламбера, 2 – сквозной шов.
Для того, чтобы наложить любой кишечный шов, необходимо иметь кишечную иглу (все кишечные иглы – колющие), чаще пользуются изогнутыми иглами, поэтому требуется иглодержатель, анатомический пинцет, ножницы (для обрезания концов нитей) и тонкий шовный материал (для погружных швов – можно использовать рассасывающийся материал, для швов Ламбера – нерассасывающийся). Для большей точности манипуляций иглодержатель рационально держать «в кулаке» (указательный палец возле самой иглы), а пинцет (анатомический) – в позиции «писчего пера», периодически переводя его в нерабочее положение. Как и другие, кишечные швы стараются накладывать в направлении «на себя» (от дальнего угла раны – к ближнему).
При наложении стежков шва Ламбера (см. рис. 3) от ближнего к руке с иглодержателем края раны вблизи от дальнего ее угла отступают 2-3 мм и, осуществляя вкол и выкол, подхватывают этот край за серозу и, частично, мышечный слой. Мышцу подхватывать обязательно, иначе шов не получится достаточно прочным. Затем, по возможности не перехватывая иглу иглодержателем точно так же подхватывают противоположный край раны. Всего осуществляется два вкола и два выкола, которые должны находиться на линии, перпендикулярной оси раны. Расстояние между стежками при наложении любого кишечного шва должно составлять 4-5 мм (!). Если шаг шва будет более 5 мм, то шов не будет обладать герметичностью (т.е. инфицированное содержимое из просвета кишки через линию шва может попасть в брюшную полость, что вызовет перитонит). Однако слишком часто накладывать стежки также не следует, так как это будет сопровождаться дополнительной травматизацией тканей (может привести к десерозированию, т.е. к отслойке серозного покрытия от мышечного слоя), излишними затратами времени и шовного материала. После того, как нить проведена через ткани кишечной стенки, концы ее связываются между собой. При этом можно воспользоваться простым (женским) узлом, а сам узел стараются сформировать у ближнего края раны. При завязывании узла в шве Ламбера края раны соприкасаются своими серозными поверхностями, поэтому шов и является серо-серозным. Концы нитей обрезаются с помощью ножниц (их следует держать таким образом, чтобы они не заслоняли узелок и позволили сформировать «усики» длиной 2-3 мм). Шов Ламбера обладает «чистотой», герметичностью (если правильно соблюдено расстояние между стежками), проходимость органа в месте наложения этого шва должна оцениваться индивидуально для каждого случая, но гемостатичность этому шву не свойственна.
Шов Шмидена (см. рис. 5) является «гемостатичным» швом и обладает относительной асептичностью благодаря тому, что при затягивании этого шва края раны вворачиваются в просвет полого органа и склеиваются между собой благодаря выпоту фибрина (инфицированная часть оказывается погруженной вовнутрь). Чтобы наложить такой шов, необходимо последовательно подхватывать края раны изнутри наружу, т.е. со стороны слизистой оболочки. В качестве единственного ряда шов Шмидена могут использовать только опытные хирурги, при этом обязательным является применение атравматичной иглы.
Шов Пирогова (Бира) (см. рис. 4) обладает асептичностью и относительной гемостатичностью, герметичность его обеспечивается соблюдением оптимального шага между стежками в 4-5 мм. Достоинством этого шва является то, что его наложение не сопровождается вворачиванием краев раны и сужением просвета полого органа. Чтобы выполнить стежок этого шва, необходимо осуществить вкол через серозу
ближнего к руке с иглодержателем края раны, а выкол – через подслизистую основу. Затем противоположный край раны на том же уровне подхватывается через подслизистую, а выкол осуществляется через серозу. Концы нити связываются между собой с формированием узелка, смещенного к одному краю раны. Однако оказалось, что в процессе заживления раны узелок проворачивается вовнутрь и оставляет за собой раневой канал, через который инфекция может распространиться за пределы полости органа (при недостаточно точном сопоставлении слоев между собой). Поэтому поверх шва Пирогова обычно накладывают ряд швов Ламбера (в результате получается двухрядный шов Черни , который более надежен в плане асептичности, но сопровождается сужением просвета полого органа, большей затратой времени и шовного материала). Кроме того, было предложено изначально формировать узелки обращенными в просвет полого органа (шов Матешука ). Для этого первый вкол должен осуществляться через подслизистую, выкол – через серозу, а затем: вкол – через серозу противоположного края раны, выкол – через подслизистую. Этот шов обладает всеми достоинствами шва Пирогова, если не считать некоторых затруднений при завязывании последних узлов.
Шов Жоли является типичным «гемостатичным» швом, достоинствами которого являются быстрота наложения и экономия шовного материала. Основной недостаток этого шва состоит в том, что он «грязный». Поэтому использовать его можно только в качестве погружного ряда.
Шов Альберта (см. рис. 6) обладает гемостатичностью погружного ряда и «чистотой» шва Ламбера. Герметичность его обеспечивается соблюдением оптимального расстояния между стежками и наличием двух рядов швов. Недостатки этого шва по сравнению с однорядными швами состоят в дополнительном расходе времени и шовного материала, а также – в сужении просвета полого органа.


Кишечный шов — собирательное понятие, подразумевающее ушивание ран и дефектов брюшной части пищевода, желудка, тонкой и толстой кишки. Универсальное применение этого понятия обусловлено общностью технических приемов на основе биологических законов заживления ран полых органов желудочно-кишечного тракта.
В стенке пищеварительной трубки обычно различают четыре основных оболочки:
1) слизистая;
2) подслизистая;
3) мышечная;
4) серозная, что следует учитывать при наложении кишечного шва.
Основные требования, предъявляемые к кишечному шву
1. Герметичность на основе точной адаптации серозных поверхностей сшиваемых участков.2. Гемостатические свойства без значительного нарушения кровоснабжения линии кишечного шва.
3. Учет футлярного принципа строения стенок пищеварительного тракта.
4. Достижение необходимой прочности по линии соединения за счет включения в шов подслизистой оболочки, способствующее также быстрому срастанию краев слизистой оболочки.
5. Стремление к обеспечению заживления краев раны первичным натяжением.
6. Минимальное травмирование оболочек органов желудочно-кишечного тракта:
— отказ от сквозных обвивных швов;
— применение атравматических игл;
— ограничение использования зажимов и пинцетов при формировании соустья.
7. Предупреждение обширного краевого некроза оболочек полых органов.
8. Четкая адаптация одноименных слоев.
9. Учет возможности прорезывания швов внутрь просвета.
10. Для непрерывного шва нужно использовать рассасывающийся материал независимо от того, в качестве наружного или внутреннего ряда он накладывается.
Свойства серозной оболочки
1. Соединенные поверхности серозной оболочки через 12 -14 ч прочно склеиваются между собой.2. Через 24-48 ч серозные слои прочно срастаются.
Таким образом, наложение швов на серозную оболочку обеспечивает герметичность кишечного шва.
Для обеспечения герметичности частота таких швов должна быть не реже 4 стежков на 1 см длины (шаг шва 2,5 мм);
В целях уменьшения травматического воздействия на серозную оболочку обязательно применение нитей небольшой толщины и постоянного диаметра (шелк, синтетические нити).
Гладкие мышцы придают эластичность линии швов, и поэтому захватывание мышечной оболочки является непременным атрибутом практически любого вида кишечного шва.
Соединение подслизистой оболочки обеспечивает механическую прочность шва, а также его хорошую васкуляризацию.
Скрепление краев слизистой оболочки важно для достижения следующих эффектов:
надежного гемостаза;
хорошей адаптации краев раны.
Через линию шва слизистой оболочки возможно распространение инфекции на всю толщу кишечной или желудочной стенки, а также в полость брюшины.
Подвижность внутреннего и наружного футляров пищеварительного канала
Для практической хирургии важен футлярный принцип строения стенок пищеварительного канала, с учетом которого выделяют:наружный футляр, состоящий из серозной и мышечной оболочек;
внутренний футляр, образованный слизистой и подслизистой оболочками.
Внутренний и наружный футляры подвижны относительно друг друга.
1. При рассеченной стенке пищевода в наибольшей степени сокращается внутренний футляр — подслизистая и слизистая оболочки.
2. При повреждении стенки желудка в наибольшей степени в стороны от разреза смещается наружный футляр — серозная и мышечная оболочки.
3. При ранении тонкой и толстой кишки оба футляра соче-танно расходятся приблизительно в равной степени.
Стенку пищевода следует прокалывать косо-латерально от серозной оболочки к слизистой.
Сквозь стенку желудка игла также должна проводиться в косом направлении, но косо-медиально от серозной к слизистой оболочке (если при обработке раны желудка избыток слизистой оболочки удаляется, то игла проводится сквозь его стенку перпендикулярно).
Толщу стенки тонкой и толстой кишки следует прошивать строго перпендикулярно.
При наложении сквозного шва расстояние между стежками должно быть не менее 3-4 мм (у пожилых людей до 5-7 мм). Уменьшение этого расстояния может вызвать ишемию краев раны. Увеличение шага шва свыше указанных пределов уменьшает прочностные и гемостатические свойства.
Виды кишечных швов
Кишечные швы подразделяются на ручные и механические.Ручной кишечный шов может быть:
краевым, т. е. проходить через края рассеченных оболочек в различных сочетаниях;
«прикраевым», т. е. располагаться на некотором расстоянии от края раны;
комбинированным, сочетая в себе технику предыдущих вариантов.
Краевые швы
Краевые швы, в зависимости от количества оболочек стенки полого органа, захваченных в шов, могут быть однофутлярными и двухфутлярными.
К однофутлярным швам относятся:
серозно-мышечный шов с узлами на поверхности органа по Биру;
серозно-мышечный шов с узлами, направленными в сторону просвета органа, — шов Матешука.
К двухфутлярным швам относятся:
— серозно-мышечно-подслизистый шов по Пирогову;
— сквозной шов Жели.
Сквозные швы в свою очередь могут выполняться как в виде кругового узлового, так и непрерывного шва.
Непрерывный сквозной шов может выполняться в виде следующих вариантов:
—обвивной шов;
—матрацный шов:
—обвивной шов с захлестом (Ревердена);
—вворачивающий шов Шмидена.
«Прикраевые» швы
К «прикраевым» швам относятся:
двухстежковый серо-серозный (серозно-мышечный) узловой шов Ламбера;
— непрерывный объемный серозно-мышечный шов;
плоскостные серозно-мышечные швы: кисетный, полукисетный, П-образный, Z-образный.
Комбинированные швы
Комбинированные швы, как следует из названия, включают в свой состав различные сочетания элементов краевого и «при-краевого» швов:
— шов Черни: краевой серозно-мышечный + «прикраевой» серозно-мышечный;
— шов И. Д. Кирпатовского: краевой шов за подслизистую + краевой серозно-мышечный;
— шов Альберта: краевой сквозной шов Жели + «прикраевой» шов Ламбера;
— шов Тупе: краевой сквозной шов с узлами, обращенными в просвет кишки, + «прикраевой» шов Ламбера.
Кишечные швы подразделяются на две группы в зависимости от положения краев раны:
— инвертированные — занимают ведущее положение в технике наложения кишечного шва.
— эвертированные — мало разработаны и используются редко.
При этом после затягивания инвертированного шва сопоставляются серозные поверхности.
Особенностью эвертированных швов является соприкосновение поверхности слизистой.
Типы кишечных швов в зависимости от количества их рядов
В зависимости от количества рядов наложенных кишечных швов выделяют три их основных типа:1. Однорядные швы (для их наложения применяется прецизионная хирургическая техника, операционный микроскоп и атравматические иглы).
2. Двухрядные швы (основной способ наложения швов на стенку пищевода, желудка и тонкой кишки).
Многорядные швы (обычно используются для наложения на толстую кишку).
Сравнительная оценка кишечных швов
1. Однорядный серо-серозный (серозно-мышечный) шов ЛамбераВ 1826 г. А. Ламбер (A. Lembert) предложил сшивать края раны кишечной стенки, захватывая только серозную ее обо^ лочку двумя стежками (рис. 66).
Рис. 66. Серо-серозный двухстежковый шов Ламбера.
Для наложения прикраевого двухстежкового шва Ламбера необходимо вводить иглу на расстоянии 5-8 мм и выводить ее на 1 мм от края раны кишки; с другой стороны ткани захватывают в обратном порядке. Завязывание шва, наложенного по методике автора, приводит к тому, что поверхности серозной и края других оболочек хорошо прилегают друг к другу.
Для упрощения техники наложения этого шва обычно наряду с серозной оболочкой прокалывают и мышечный слой. Такие швы получили название «серозно-мышечные».
Несмотря на очевидное преимущество, шов Ламбера имеет и недостатки:
не обладает гемостатическими свойствами;
на первых порах непрочен;
не обеспечивает хорошей адаптации подслизистой и слизистой оболочек.
Прикраевой шов Ламбера используется только в комбинации с другими швами.
2. Краевые серозно-мышечные швы (однорядные и двухрядные)
А. Серозно-мышечный однорядный шов с узлами, обращенными в сторону слизистой оболочки (по В. П. Матешуку, 1945) (рис. 67), имеет следующие преимущества:
обладает хорошей механической прочностью;
обеспечивает полную адаптацию всех слоев кишечной стенки;
соответствует принципу футлярности строения кишечной стенки;
создает оптимальные условия для регенерации тканей;
предотвращает возможность возникновения «тканевого вала»;
препятствует сужению просвета полого органа;
исключает возможность образования обширного рубца после наложения соустья.
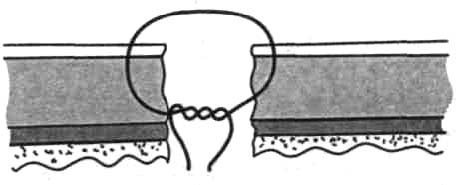
Рис. 67. Краевой серозно-мышечный шов Матешука.
К недостаткам этого вида кишечного шва относятся:
высокая проницаемость для микрофлоры;
выраженное инфицирование тканей вокруг раневых «ходов» в зоне шва из-за «фитильности» нитей.
Это обусловливает возможность получения неудовлетворительных результатов при наложении таких швов на стенку толстой кишки;
высокая степень вероятности заживления вторичным натяжением зоны отторжения нитей.
Б. Однорядный краевой серозно-мышечный шов Бира с узлами на поверхности серозной оболочки (рис. 68) имеет те же преимущества, что и предыдущий вариант шва. Механические свойства анастомоза, адаптация слоев стенки полого органа и ее изменения в зоне шва одинаковы для обоих видов кишечного шва. Шов по Биру больше подходит для ушивания дефекта стенки тонкой кишки, чем шов В. П. Матешука.

Рис. 68. Однорядный краевой серозно-мышечный шов Бира.
Однако этот вариант кишечного шва имеет следующие недостатки:
— недостаточные гемостатические свойства;
— относительная трудоемкость, связанная с необходимостью наложения частых стежков;
— сложность обеспечения полной адаптации слоев.
В. Теми же достоинствами и недостатками обладает двухрядный комбинированный узловой шов Черни , который состоит из двух рядов серозно-мышечных швов (рис. 69).
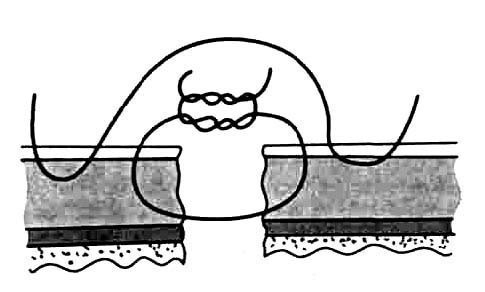
Рис. 69. Двухрядный комбинированный серозно-мышечный узловой шов Черни.
3. Серозно-мышечно-подслизистые краевые швы (одно- и двухрядные)
При наложении этих швов вместе с серозной и мышечной оболочками захватывают подслизистый слой.
К преимуществам однорядного серозно-мышечно-подслизистого шва по способу Н. И. Пирогова (рис.70) относятся:
большая механическая прочность;
хорошая адаптация краев с сохранением футлярности строения и полным соприкосновением слизистого слоя;
полный гемостаз;
предотвращение образования «тканевого вала» и сужения соустья.

Рис. 70. Кишечный шов Пирогова.
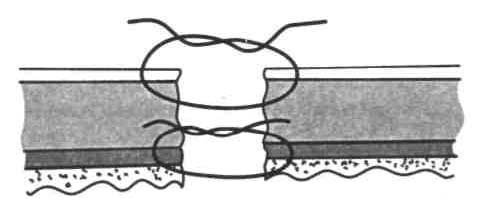
Рис. 71. Кишечный шов Кирпатовского
Двухрядному серозно-мышечно-подслизистому шву в значительной мере присущи все положительные качества однорядного кишечного шва Н. И. Пирогова: хорошая адаптация слоев кишечной стенки, предотвращение ишемии краев раны кишки, формирование эластичного послеоперационного рубца. Однако его недостатки по сравнению с однорядным серозно- мышечно-подслизистым швов более выражены.
К ним относятся:
образование умеренно выраженного «тканевого вала» в зоне анастомоза, суживающего его просвет;
— повышенная ригидность линии швов;
проявление в полной мере «фитильных» свойств шовного материала;
— увеличение размеров послеоперационного рубца.
При наложении двухрядного серозно-мышечно-подслизистого шва несостоятельность анастомоза развивается в 6-8% случаев.
Одно- и двухрядные серозно-мышечно-подслизистые швы обладают значительно большей механической прочностью по сравнению с серозно-
мышечными швами. Существенным недостатком обоих видов швов является их относительно высокая проницаемость для микрофлоры.
Выполнение всех манипуляций, связанных с необходимостью захватывания в шов подслизистого слоя, производится с использованием микрохирургической техники.
4. Комбинированные двухрядные швы
Комбинированный двухрядный шов Альберта (Е. Albert) (инвертированный краевой через все слои + прикраевой серозно-мышечный шов (рис. 72) имеет следующие преимущества:
— надежность;
— относительную техническую простоту наложения;
— хороший гемостаз;
— удовлетворительную механическую прочность;
— герметичность;
— асептичность.

Рис. 72. Кишечный шов Альберта.
Однако у этого шва есть недостатки:
— возможность выраженного воспаления по линии шва;
— замедление процесса регенерации тканей с образованием массивного вала в зоне шва;
— вторичное заживление раны с формированием глубоких некрозов;
— пролабирование слизистой оболочки;
— вероятность развития спаечного процесса;
— большая степень инфицирования нитей при наложении сквозных швов.
Комбинированный двухрядный шов по способу Тупе (сквозной краевой шов через все оболочки с узлами, обращенными в просвет органа, + прикраевой серозно-мышечный шов, рис. 73). Для выполнения вворачивающего шва через все оболочки по Тупе первый вкол иглы выполняют со стороны слизистой оболочки, выкол — на серозной оболочке; далее в обратном порядке: вкол через серозную, а выкол — через слизистую оболочку, и завязывают узел.

Рис. 73. Шов Тупе.
Предыдущую нить после завязывания узла не срезают, ее используют в качестве тяги-держалки.
Следующий шов накладывают, прошивая ткани обязательно над держалкой, иначе края кишки выворачиваются на поверхность.
Шов-держалку срезают и завязывают следующий шов, который играет роль очередного шва-держалки.
Комбинированный двухрядный шов Шмидена (краевой сквозной непрерывный вворачивающий + непрерывный прикраевой серозно-мышечный шов, рис. 74) имеет все положительные свойства шва Альберта. Следует подчеркнуть незначительную трудоемкость и быстроту наложения этого
шва.
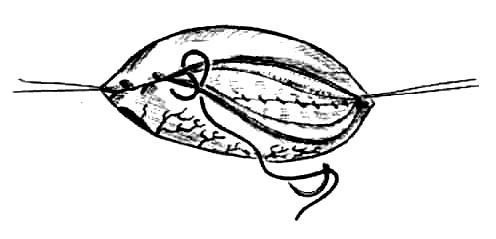
Рис. 74. Шов Шмидена
Недостатки шва Шмидена связаны с плохой адаптацией слоев кишечной стенки за счет гофрирования тканей.
Для правильного выполнения следует захватывать в шов небольшие участки кишечной стенки, иначе слизистая оболочка выворачивается на поверхность. Гофрирующие свойства шва Шмидена могут быть устранены за счет длительной тренировки, направленной на совершенствование индивидуальной техники кишечного шва.
Алгоритм этого шва следующий: каждый вкол иглы начинают по направлению от слизистой к серозной оболочке. При затягивании шва слизистая оболочка вворачивается в просвет кишки, а поверхности серозных оболочек плотно соприкасаются друг с другом.
5. Трехрядные швы
Трехрядный шов имеет варианты:
1. Первый ряд — краевой шов через все слои; второй ряд — серозно-мышечный шов; третий ряд — также серозно-мышечный шов.
2. Первый ряд накладывают кетгутом на края слизистой оболочки, последующие два ряда серозно-мышечных швов накладывают шелком.
Примером может служить наложение швов на слепую кишку при аппендэктомии. Шов первого ряда представляет собой кетгутовую лигатуру на основание культи отростка; второй ряд — серозно-мышечный кисетный шов на расстоянии 1,5 см от основания отростка на купол слепой кишки;
третий ряд — Z-образный серозно-мышечный шов.
К преимуществам многорядного кишечного шва относятся:
хорошая адаптация краев слизистой оболочки, обеспечивающая уменьшение инфицирования тканей в зоне шва;
достижение необходимой механической прочности анастомоза;
незначительная воспалительная реакция в зоне шва.
Однако у многорядного кишечного шва есть ряд недостатков:
значительная инфицированность нитей вследствие сообщения наружного и внутреннего футляров;
замедленные процессы регенерации в зоне сшитых тканей;
высокая степень вероятности развития спаечного процесса;
выраженные нарушения кровоснабжения вдоль линии шва.
Таким образом, многорядный кишечный шов с отдельным ушиванием слизистой оболочки обладает как преимуществами, так и очевидными недостатками.
По частоте прорезывания все кишечные швы можно разделить на три группы.
1. Швы, проходящие через слизистую оболочку (шов Шми-дена, шов Альберта). Прорезывание этих швов наблюдается наиболее часто и встречается постоянно.
2. Швы, не проходящие через все слои, но расположенные вблизи просвета полого органа (шов Матешука и шов Бира). Прорезывание этих швов также выражено, но носит менее постоянный характер.
3. Швы, не проходящие через слизистую оболочку и не соприкасающиеся непосредственно с просветом кишки (шов Ламбера). Прорезывание этих швов не столь выражено по сравнению с предыдущими.
Исключить прорезывание каких-либо швов, даже наружного ряда, не представляется возможным.
Любые кишечные швы могут прорезываться.
Непрерывные серозно-мышечные швы при прочих равных условиях прорезываются чаще, чем узловые.
Чем ближе к просвету кишечника расположена нить, тем чаще происходит отторжение швов.
Необходимо различать виды прорезывания швов.
1. Механическое прорезывание шовной нити.
2. Вовлечение швов в зону циркулярного некроза и прорезывание их вместе с отторгающимися некротическими тканями.
3. Прорезывание швов в результате местной реакции окружающих нить тканей.
На характер заживления разрезов пищеварительного тракта большое влияние оказывают основные моменты, связанные прямо или косвенно с методикой наложения шва:
1. Травматичность шва: чем больше повреждение, тем сильнее выражена местная воспалительная реакция в зоне анастомоза, тем более неблагоприятные условия для заживления первичным натяжением.
2. Плотное соприкосновение всех слоев стенки в зоне кишечного шва: при отсутствии адаптации каких-либо слоев меньше шансов на полноценное заживление раны.
3. Объем некротического субстрата: чем обширнее некроз, тем больше омертвение тканей по линии соустья.
4. Наличие микробной флоры в просвете пищеварительного канала и асептичность при наложении шва.
5. Местные сосудистые расстройства, связанные с ущемлением тканей наложенными на края раны швами.
При наложении кишечного шва следует исключить применение:
кишечных жомов с грубыми насечками;
хирургических пинцетов;
шипковых захватов стенки полого органа анатомическим пинцетом.
Вдоль линии кишечного шва должно быть полноценное кровоснабжение. Кроме того, необходимо учитывать особенности строения кровеносных сосудов сшиваемых органов.
Современные рассасывающиеся материалы для наложения кишечных швов
1. Применение современных рассасывающихся нитей исключает их прорезывание и связанные с ним отрицательные явления.2. Рассасывающиеся нити механически удерживают края соустья приблизительно в течение того же времени, что и не-рассасывающиеся материалы.
3. Рассасывающиеся материалы мало гигроскопичны и способствуют предотвращению «фитильного» эффекта.
Использование непрерывных шелковых швов, независимо от того, в качестве внутреннего или наружного ряда они накладываются, нецелесообразно.
Таким образом, важнейшим условием для достижения оптимальных результатов при наложении кишечного шва является соблюдение биологических законов срастания тканей. Уменьшение рядности и применение труднодоступных шовных материалов не должно быть самоцелью.
Г.М. Семенов, В.Л. Петришин, М.В. Ковшова
- Что такое силовые линии?
Мышечные движения, растягивая кожу, оказывают отрицательное воздействие на формирующийся рубец. Отрицательное воздействие будет мтгамальным, когда линия разреза перпендикулярна главному направлению мышечных движений. Это направление называется силовой линией.
- Как определить силовую линию?
На кисти и над суставами линии разрезов соответствуют направлению сгибательных складок. На лице определить силовые линии помогают морщины. На других участках тела кожу сжимают пальцами и руки сближают. Появление на коже правильных тонких линий, складчатости или сморщивания ука-
зывает на направление силовой линии. Если направление сдавливания и сближения кожи не совпадает с направлением движения мышц, то на 1 коже появляется неопределенная, бессистемная морщинистость и упорядоченных параллельных друг другу складок не возникает.
- Какие основные принципы закрытия раны?
Края раны нельзя сшивать при их натяжении. Насильственное сближение оканчивается расстройством кровообращения и некрозом краев раны. Неправильное сближение тканей вокруг физиологических отверстий приводит к формированию сморщивающих рубцов. Инородные тела, даже лигатуры, не следует оставлять в ране на длительное время. В качестве шовного материала следует применять только синтетические нити, которые не раздражают ткани, не пропитываются раневым отделяемым и легко удаляются. Устаревшая техника наложения швов приводит к образованию толстых тяжистых рубцов, напоминающих лестницу.
- Назовите виды кожных швов.
Узловые кожные, подкожные узловые, подкожные непрерывные, внутрикожные непрерывные однорядные, внутрикож-ные непрерывные многорядные.
- Опишите технику наложения простого узлового шва.
Иглу вкалывают в эпителиальный слой у края раны, отступив от него на 4-5 мм, затем косо проводят в подкожной клетчатке, все более удаляясь от края раны. Достигнув одного уровня с основанием раны, игла поворачивается в направлении средней линии и вкалывается в самой глубокой точке раны. Игла должна проходить строго симметрично и в тканях другого края раны, тогда в шов попадает одинаковое количество тканей.
При соединении краев раны, имеющих неодинаковую толщину, прежде всего следует прошивать более тонкий край. Игла проводится в подкожной клетчатке косо кнарузр, чтобы расстояние между местом ее введения и выведения на двух краях раны было одинаковым.
- Что такое адаптирующие швы?
Если края раны чрезмерно приподняты, подпрепарированы, неодинаковой толщины, лучше применять вертикальный матрацный шов Мак-Миллана или Доната (рис. 1). Для соединения краев поверхностных ран применяется горизонтальный матрацный шов.
На остроугольные участки кожи без угрозы кровообращению можно накладывать только горизонтальные угловые адаптирующие швы.
Рис. 1. Шов Донати: а - швы наложены; б - швы затянуты
- Что такое ступенчатое закрытие раны?
Разнородные ткани, особенно глубоко лежащие, сшивать в одной плоскости нельзя. Например, шов сухожилия не должен располагаться непосредственно под кожным швом. В таких случаях вертикальная линия швов должна быть ступенчатой. Для формирования ступенчатого шва с двух сторон удаляются одинаковые по размеру участки различных слоев тканей, причем на одной стороне - из подкожное клетчатки, а на другой - кожи.
- Какие существуют правила наложения швов у яиц со склонностью к келоидозу?
Местом образования келоида является собственно кожа (дерма). Поэтому у лиц, склонных к келоидозу, оперативные вмешательства нужно проводить так, чтобы дерма - кроме неизбежного разреза - не затрагивалась никакими инструментами: инъекционной иглой, ножницами, зажимами, пинцетами, иглой при сшивании. Шов однорядный, непрерывный, подкожный накладывается лишь при условии сближения краев раны без малейшего натяжения.
А. Кишечные швы
Альберта шов - двухрядный непрерывный: первый ряд накладывают через все слои сшиваемых концов кишки (обвивной); второй ряд - серозно-мышечный, погружающий первый ряд.
Вира шов. Отрезки желудочно-кишечного тракта сшивают однорядным узловым серозно-мышечньгм швом, причем узелки располагают на серозной оболочке: на одном крае соустья вкол иглы производят со стороны серозного покрова, а выкол - по краю кишки между слизистым и мышечным слоями; на другом крае вкол и выкол осуществляют в обратном порядке.
Везьена шов. Однорядный шов кишки с узелками на слизистой оболочке: на оба конца нити надевают иглы, которые вкалывают со стороны серозной оболочки внутрь просвета кишки. Концы нитей заводят друг за друга и завязывают.
Бельфлера шов - трехрядный. Слизистую оболочку сшивают отдельно.
Бельфлера шов задней губы анастомоза кишечника или желудка. Шов узелками внутрь просвета.
Гейнаца способ укрепления пищеводно-желудочного шва. Соустье между пищеводом и желудком укрепляют подшива-нием медиастинальной плевры.
Демина способ замыкания кисетного шва. Один из стежков кисетного шва, находящийся на противоположной стороне по отношению к обоим концам нити, оставляют свободным в виде петли. Одновременно натягивают оба конца нити и эту петлю, легко инвагинируя культю отростка или участок кишки. Концы нити и петлю завязывают.
Дуайена шов - кисетный шов. Погружение перевязанной культи кишки циркулярным швом, стежки которого прошивают только серозно-мышечный сдой стенки кишки.
Кнрпатовского шов кишки (пищевода). При наложении анастомоза внутренний ряд швов накладывают через подслизис-тый слой, который предварительно обнажают путем надреза серозно-мышечной оболочки. Шов П-образный непрерывный
(отдельно на "переднюю и заднюю губы анастомоза). После вскрытия просвета кишки и удаления зажимов шов затягивают. Вместе с зажимами удаляют и размозженные под ним края кишки. Наружный ряд швов накладывают узловыми швами через края серозно-мышечного покрова кишки.
Клаппа способ закрытия конца пересеченной кишки. Пережатый зажимом конец кишки заворачивают и в таком положении сшивают непрерывным швом.
Коннеля шов кишки или желудка - сквозной непрерывный, при котором стежки накладывают параллельно краю кишки, отступя па 0,3-0,5 см от него. При затягивании нити края вворачиваются. (Позднее этот шов внедрили Прйбрам и Святухин.)
Корабельннкова способ анастомозирования кишок. При правосторонней гемиколэктомии завязывают концы подвздошной и поперечноободочной кишок лигатурой. По окружности каждой культи электроножом сваривают серозную и мышечную оболочки. Обе сближенные культи сшивают циркулярно сероз-но-мышечными узловыми швами. После наложения анастомоза встречными движениями пальцев через кишечные стенки восстанавливают непрерывность кишечника.
Ламбера шов - однорядный серозно-мышечный узловой: на расстоянии 1 см от края кишечной раны иглу с нитью проводят через серозный и мышечный слои и выкалывают на серозной поверхности у края раны. С противоположной стороны раны вкол начинают у края раны, затем иглу проводят через серозно-мышечный слой и выкалывают в 1 см от места вкола, причем слизистая в шов не захватывается. При завязывании шва слизистая вворачивается, а края соприкасаются серозными поверхностями.
Матещука шов - однорядные сквозные швы с узелками внутрь просвета органа: каждый шов начинают с вкола иглы в слизистую оболочку в 0,5 см от края раны с выколем иглы на серозной ободочке. С противоположной стороны вкол иглы по краю раны производят с серозной оболочки с выколом на слизистую. Оба конца нити натягивают в завязывают, при этом серозные покровы сближаются и вворачиваются, а узелок оказывается внутри просвета органа. Аналогичным способом накладывают остальные швы. При наложении каждого последующего шва ассистент натягивает концы предыдущего завязанного шва в сторону незашнтого участка раны. Перед завязыванием узла концы нитей предыдущего шва срезают.
При зашивании раны серозно-мышечными швами технология наложения швов та же, только без захватывания слизистой оболочки.
Ниссена способ укрепления линии шва пищевода пришиванием ткани легкого.
Пахомова шов - однорядный узловатый петлеобразный вертикальный. Внутренняя часть шва проходит через подсли-зистый слой обоих концов кишки, а наружная представляет собой серозно-мышечный шов Ламбера. Подслизистый шов обнажают путем рассечения серозно-мышечного слоя кишки. Пирогова шов - краевой однорядный без прошивания слизистой оболочки: вкол иглы производят со стороны серозной оболочки, а выкол - через подслизистый слой в разрезе раны; на другом конце раны иглу вкалывают через подслизистый слой в крае раны и выкалывают через серозную оболочку. (Позднее этот шов внедрил Вир.)
Попова способ укрепления шва пищевода подшиванием лоскута на ножке из грудино-ключично-сосцевидной мышцы.
Прибрама шов - вворачивающий. При образовании соустья накладывают 3-4 узловых серо-серозных шва на задние стенки сшиваемых органов. Доведя шов до угла раны, переходят на передние стенки, вкалывая иглу с одной стороны изнутри, а с другой - снаружи стенки. Закончив шов, нить натягивают, при этом края вворачиваются. Накладывают второй ряд узловыми швами.
Прибрама способ укрепления линии анастомоза пищевода свободной пластинкой апоневроза.
Разабони способ укрепления линии анастомоза пищевода свободной пластинкой из париетальной брюшины.
Ревердена петля при наложении швов на кишку или желудок. Иглу с нитью проводят под петлю шва. При затягивании стежка нить захлестывается.
Святухина шов передней полуокружности анастомоза. Иглу с нитью вкалывают на 1 см от края разреза, проводя от серозной до слизистой оболочки параллельно краю разреза на протяжении 0,75-1 см, и выкалывают от слизистой на серозную оболочку. Такой же стежок накладывают на противоположной стороне строго симметрично первому стежку. Нить затягивают.и проводят шов дальше.
Телкова способ наложения швов пшцеводно-кишечного соустья. Наложение соустья П-образными швами в два ряда. Эти швы отличаются от швов Холстеда тем, что шовные нити наружного ряда не образуют на стенке пищевода петель, укорачивающих линию анастомоза. Кроме того, нити наружного ряда на передней стенке срезают вперемежку, а оставшиеся концы используют для подшивания брыжейки и стенки приводящей части кишки к отводящей для перитонизации линии соустья.
Черни шов. Непрерывным швом сшивают края слизистой оболочки. Поверх этого шва накладывают серозно-мышечные швы.
Шмидена шов - непрерывный вворачивающий шов: иглу с нитью проводят попеременно на обоих противолежащих краях отверстия органа каждый раз изнутри кнаружи через все слои.
Ювара шов кишки. Перекрестный серозно-мышечный шов кишечной раны.
Б. Швы печени
Бабура шов печени. На расстоянии 1,5 см от края печени производят прокол ткани печени полой иглой с непрерывной нитью, проведенной через просвет иглы. Свободную нить отрезают и связывают с начальным ее концом. Нить, находящуюся в просвете иглы, вытягивают на 8-10 см и берут в зажим. Иглу проводят в обратном направлении и через 1,5 см от первого прокола делают второй. Свободную нить обрезают и связывают с противоположным ее концом. Аналогичным образом накладывают остальные швы.
Бека шов. Вдоль краев разреза печени накладывают пластинки (из биологического или синтетического материала), над которыми завязывают швы, проведенные через печень.
Березнеговского шов - обкалывание сосуда с последующим постепенным затягиванием лигатуры (при этом ткань печени прорезывается, а сосуд перевязывается).
Березова способ шва печени. После иссечения пораженного участка печень прошивают за клеммами петлеобразным швом толстой кетгутовой нитью. Поверхность разреза укрывают, подшивая с диафрагмальной поверхности прямоугольный лоскут брюшины на ножке.
Бетанели шов (рис. 2). Концы толстого кетгутового шва при завязывании узла сплетают в несколько оборотов так, чтобы увеличить толщину кетгутовой нити на поверхности печени, переплетенные нити перевязывают с каждой стороны отдельными шелковыми лигатурами. Этот шов предохраняет ткань печени от прорезывания.
Боровкова шов. Долю или сегмент печени прошивают длинной прямой иглой. Через паренхиму печени, обложенную по краю полоской капроновой ткани, протягивают только один длинный конец нити, а короткий остается свободным. Узлы завязывают с одной стороны до врезания капроновой ткани в, паренхиму печени (при этом сдавливаются внутриорганные сосуды доли).
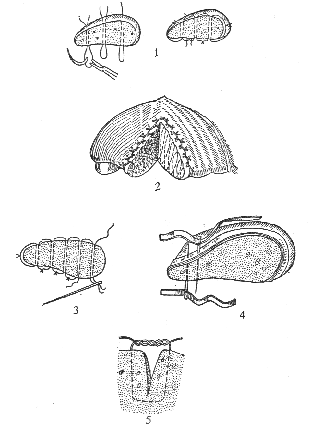
Рис. 2. Варианты швов печени:1. Джордано; 2. Оппеля; 3. Варламова; 4. Грвндшина;5. Бетаиеяи

Рис. 2. Варианты швов печени: б. Кузнецова-Пеносого; 7. Брегадзе
Брегадзе (рис. 2) гирляндный шов печени. Нити толстого кетгута проводят в ушко пуговчатого зонда и фиксируют тонкими лигатурами. Длина нити зависит от толщины печени и объема предполагаемой резекции. После мобилизации печени вдоль линии предполагаемой резекции через одинаковые промежутки, равные 2-3 см, проводят пуговчатые зонды, через всю толщу печени сзади наперед. Удалив зонды, на передней поверхности печени завязывают нити петлеобразным швом.
Варламова (рис. 2) шов краевых ран печени. Соседние нити швов проводят на одной игле через одйй прокол. Первой нитью, проведенной у края раны, перевязвшают угол раны, вторая нить при этом остается временно свободной. Вторым проколом проводят в обратном направлении один из концов второй нити и следующую, третью нить. Вторую нить завязывают и конец третьей проводят в обратном направлении со следующей четвертой нитью. Таким образом, одним проколом проводят в обратном направлении конец последующей нити и следующую пятую нить и т. д.
Великорецкого шов через неизолированный сальник. Линию предполагаемых швов прикрывают сальником, проводят один-два шва, печень между ними пересекают и накладывают следующие швы. Так постепенно пересекают печень на необходимом протяжении и культя печени оказывается прикрытой сальником, подшитым на всем протяжении. При этом туго натянутые швы не прорезываются.
Вендля шов - обычные узловые швы раны печени.
Джордано шов (рис. 2): ткань печени прошивают отдельными двойными лигатурами, концы которых связывают между собой на верхней и нижней поверхностях печени.
Замощина шов - “блоковый” - печень дважды прошивают на одном и том же уровне одной нитью, концы которой завязывают.
Иванова шов: у краев раны на печень накладывают изолированные полоски сальника, шириной 1,5 см. Большой изогнутой иглой рану прошивают толстым кетгутом. Иглу вкалывают в 2 см от края раны через полоску сальника и выкалывают на том же расстоянии от противоположного края раны через наружный край той же полоски сальника. Вторым ходом шов проводят более поверхностно. После завязывания первого шва той же нитью проводят второй шов в 2 см от первого, нить захлестывают и накладывают следующий шов. Таким образом зашивают всю рану. Линию шва прикрывают, сшивая внутренние края пластинок сальника.
Киршнера шов. Вдоль краев раны печени накладывают полосы, выкроенные из широкой фасции бедра больного. Над этими полосами завязывают швы, проходящие через печень и соединяющие ее края.
Коффи шов. На поверхность печени у краев раны накладывают пучки кетгутовых нитей, над которыми завязывают швы, проведенные через рану печени.
Кузнецова-Пенского шов печени (рис. 2). Печеночную ткань на границе удаляемой части прошивают двойной лигатурой, которую попеременно выводят на верхнюю и нижнюю поверхности печени. На поверхности печени нить пересекают. Концы их затягивают и завязывают. При этом нити прорезывают печеночную ткань и при завязывании сдавливают сосуды печени.
Лаббока (Орлова) шов - 8-образный петлистый шов раны печени с перекидкой: края раны покрывают полосками резецированного сальника. Печень прошивают двумя длинными тупыми иглами с нитями, причем одна игла с нитями проводится сверху вниз, а другая - снизу вверх, в 1 см от края раны накладывают первое звено шва, нити не завязывают, а через образованные петли шва проводят перекидку иглы с нитью сверху и снизу, после чего, натягивая концы нитей, сдавливают участок печени образованным восьмиобразным швом. Аналогичным образом с перекидкой накладывают следующие звенья шва.
Махачева шов-ушивание раны печени рантовидным швом с использованием апоневроза прямой мышцы живота в качестве прокладки для укрепления линии швов и укрытия культи печени.
Нисневича шов - непрерывный перекрестный цепочный шов. Накладывается длинной нитью с двумя иглами на концах так, чтобы перекресты образовались в глубине и на поверхности печени.
Овера шов - цепочный шов с прошиванием ткани печени непрерывной витью, концы которой проводят через петли той же нити ва поверхности печени.
Огнева способ гемостаза ран печени лучами лазера (фотокоагуляцией).
Оппеля шов: паренхиму печени прошивают отдельными матрацными швами, заходящими друг за друга. Нити связывают между собой.
Робинсона-Бютчера - гемостатический шов печени типа сапожного. Вместо иглы применяют сложенную вдвое серебряную проволоку. После проведения петли из проволоки через ткань печени в нее продевают хромированную кетгутовую нить, которую вытягивают обратным проведением проволоки. В петлю кетгута продевают другую нить и с помощью проволочной петли выводят ее на другую поверхность, повторением этих приемов закрывают рану. -
Федорова шов. Ткань печени прокалывают двумя иглами с нитями навстречу друг другу. Под швы подкладывают сальник. Шов напоминает цепочку.
В. Сосудистые швы
Бдэкмора способ соединения сосудов с помощью кольца и канюли из витоллицина.
Блэдока-Мешалкина шов сосудов (рис. 3) - непрерывный матрацный, выворачивающий интнму, шов со стежками на ад-вентшщи параллельно линии разреза.
Богораза-Петровского шов при ранении стенки артерии. Рану стенки сосуда сшивают узловыми швами в поперечном или несколько косом направлении через все сдои. Линию швов укрепляют полоской фасции или мышцей.
Бриана-Жабулея шов - концы артерии сшивают П-образ-ными выворачивающими швами.
Васильева шов гемангиомы. Гемангиому прошивают двойной нитью в двух перпендикулярных направлениях. В местах вкола подкладывают валики для предупреждения прорезывания швов.
Гольмана-Ганиа - Z-образнын шов сопоставленных концов артерий.
Гудова-Андросова-Петрова механический шов сосудо-сшнвающим аппаратом.
Добровольской шов. При сшивании артерий несоответствующих диаметров на их концах производят фигурные разрезы, благодаря чему концы артерий сопоставляются и сшиваются узловыми и непрерывными швами.

Рве. 3. Шов Блэлока: а - задняя губа; б - передняя губа
Донецкого способ соединения сосудов на танталовых кольцах с шипами.
Дорранса шов - непрерывный матрацный, поверх которого накладывают непрерывный повинной шов.
Енсена шов. Концы сосудов сшивают несколькими П-об-разными швами, между которыми накладывают обвивной шов.
Карреля шов. На сшиваемые концы артерий накладывают три узловых направляющих шва, превращая линию соустья в равнобедренный треугольник, и между ними накладывают обвивной непрерывный шов.
Крогиуса способ лечения гемангиом. Гемангиому обшивают по периферии цепочкообразным подкожным кетгутовым швом.
Лнттмана шов - прерывистый матрацный между тремя П-образными держалками.
Морозовой шов - обвивной непрерывный между двумя узловатыми швами-держалками.
Полянцева шов - обвивной непрерывный между двумя П-образными держалками.
Ревердена-Мультановского шов раны артерии - непрерывный шов с захлесткой.
Сапожникова шов. На концы сосудов наносят насечки длиной около 2 мм по боковым поверхностям. Стенку сосудов выворачивают в виде манжетки интимой наружу и сшивают сапожным рантовидным швом через все слон.
Соловьева шов - инвагинапионный с двойной манжеткой. Первый этап: накладывают по два шва на переднюю и заднюю полуокружности. Каждый шов начинают на центральном конце, отступя от края на 1,5 диаметра, затем на расстоянии 1 мм от края прошивают центральный конец через все слои снаружи внутрь, а периферический - изнутри кнаружи. Второй этап - образование манжетки: нити берут в зажим и равномерно потягивают в стороны и проксимально, формируется манжетка. Третий этап: завязывание нитей и инвагинация манжетки.
Хольцова шов при боковых ранениях вены. Накладывают пристеночную лигатуру.
Кишечный шов - это способ соединения кишечной стенки. Он применяется как при операциях на кишечнике, так и на ряде других органов пищеварительной трубки: пищеводе, желудке, желчном пузыре, и т.д. При наложении кишечного шва учитывается футлярный принцип строения стенок пищеварительного канала. Внутренний футляр состоит из слизистой оболочки и подслизистого слоя, наружный - из мышечной и серозной оболочек. Между мышечной оболочной и подслизистым слоем существует рыхлая связь, в результате чего два футляра могут смещаться по отношению друг к другу.
Степень смещения футляров уменьшается по направлению от пищевода к толстой кишке. С учетом этого на пищеводе вкол иглы делается несколько ближе к краю разреза, чем его выкол, а на желудке, наоборот, вкол делается у края разреза, а выкол - несколько отступя от края. На тонкой и толстой кишках шовная нить проводится строго перпендикулярно к краю разреза.
Кишечные швы подразделяются на чистые (без прошивания слизистой оболочки) и грязные (с прошиванием слизистой оболочки), узловые и непрерывные, одно- и многорядные.
Шов Ламбера (1826) - узловой однорядный серо-серозный. Вкол и выкол иглы производится на серозной поверхности каждой из сторон, причем игла проводится между серозной и мышечной
Рис 23. Шов Ламбера.
оболочками. На практике шов выполняется с прошиванием серозного и мышечного слоев, т.е. является серозно-мышечным.
Шов Н.И. Пирогова (1865) - однорядный серозно-мышечно-подслизистый. Вкол иглы производится со стороны серозной
 Рис 24.
Шов Пирогова
Рис 24.
Шов Пирогова
поверхности, а выкол - в разрез раны на границе подслизистого и слизистого слоев. На другом краю раны игла продвигается в обратном направлении: вкол иглы производится в послизистый слой на границе со слизистой, а выкол - со стороны серозного покрова.
Шов В.П. Матешука (1945) - однорядный серозно-мышечно-подслизистый. Отличается от шва Пирогова тем, что первый вкол производят не со стороны серозной оболочки, а на границе
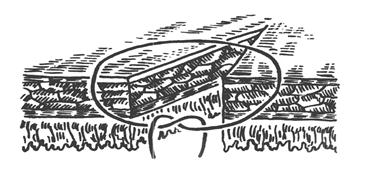 Рис 25.
Шов Пирогова – Матешука.
Рис 25.
Шов Пирогова – Матешука.
слизистой оболочки и подслизистого слоя, а выкол – на серозной. На другом краю, наоборот, вкол производят со стороны серозной поверхности, а выкол - в разрез раны на границе подслизистого и слизистого слоев. Благодаря этому узел завязывается в просвете кишки, со стороны слизистой оболочки, а не со стороны серозного покрова как при шве Пирогова. Так как последние швы наложить и завязать внутрь просвета кишки невозможно, то заканчивают его наложением швов Пирогова. В связи с этим, обычно, такой кишечный шов называют швом Пирогова-Матешука.
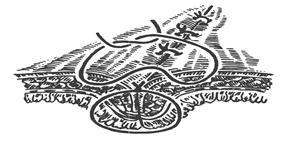 Шов Альберта
(1881) - двухрядный: внутренний ряд
Шов Альберта
(1881) - двухрядный: внутренний ряд
Рис 26. Шов Альберта.
накладывается непрерывным обвивным швом через все слои, а наружный - узловыми серозно-серозными швами.
 Шов Шмидена
(1911) является сквозным непрерывным вво Рис 27.
Шов Шмидена.
Шов Шмидена
(1911) является сквозным непрерывным вво Рис 27.
Шов Шмидена.
рачивающим швом, при котором вкол иглы выполняется всегда со стороны слизистой изнутри - кнаружи с выколом со стороны серозного слоя. Как однорядный шов обычно не накладывается, а дополняется для обеспечения асептичности швом Ламбера.






